Что происходит в тканях мышц ног
Мышечная дистрофия обычно вызывается генетическими мутациями и приводит к прогрессирующему разрушению и потере мышечных клеток в организме. Она включает более 150 заболеваний, проявляющихся различным образом, но почти все они начинаются с едва заметных симптомов. Эти симптомы постепенно усугубляются, если вовремя не обратить на них внимание.
AdMe.ru перечислил 8 наиболее частых тревожных признаков дегенерации мышц, которые никогда не стоит игнорировать.
8. Мышечная боль и спазмы
Потеря мышечных клеток обычно вызывает ощущение слабости в мышцах. Так что если вам тяжело вставать со стула, расчесывать волосы, поднимать предметы или вы постоянно что-то роняете, то, возможно, вы страдаете от мышечной дистрофии.
Вы также можете ощутить, что мышцы стянуты и утратили гибкость, а частая мышечная боль свидетельствует о том, что с ними явно что-то не в порядке. В то же время такие симптомы, как длительные спазмы, стянутость и напряжение в мышцах рук и ног, могут быть признаками миотонии — серьезного заболевания, требующего медицинского вмешательства.
7. Увеличенные икры
Увеличенные мышцы икр могут быть одним из признаков мышечной дистрофии Дюшенна. Эта болезнь обычно возникает у мальчиков в раннем возрасте и развивается очень быстро.
Если вас поразила болезнь Дюшенна, мышцы ваших икр страдают в первую очередь, так как на них идет большая нагрузка, связанная со стабилизацией всего тела. При этом мышцы постепенно заменяются жиром и рубцовой тканью.
6. Сгорбленная спина
Если у вас недостаточно сильные мышцы, чтобы держать спину ровно, у вас может быть плохая осанка, которая со временем приведет к сколиозу. При этом заболевании ваша спина искривляется в правую или левую сторону, что приводит к смещению внутренних органов.
Сколиоз обычно проявляется в подростковом возрасте и чаще диагностируется у женщин, чем у мужчин. У этой болезни есть множество негативных последствий для здоровья, включая головные боли и постоянную боль в ногах.
5. Проблемы с дыханием
В тяжелых случаях сколиоза прогрессирующая мышечная слабость может влиять на мышцы груди, связанные с процессом дыхания. Хотя вы можете не испытывать трудностей с дыханием как таковым, но вы можете страдать от проблем, указывающих на плохую работу респираторной системы, среди которых головные боли, невозможность сконцентрироваться и ночные кошмары.
Слабые мышцы груди затрудняют кашель, увеличивая риск серьезных инфекций дыхательных путей. Если обычную простуду не лечить как следует, она может быстро перерасти в пневмонию.
4. Осложненная речь, жевание и глотание
Проблемы с едой, включающие потерю способности жевать и проглатывать еду, кашель, першение или глухой голос после еды, могут быть признаками болезни Кеннеди. Это заболевание может проявиться в любом возрасте, но в большинстве случаев развивается в среднем взрослом возрасте.
Наряду с трудностями с едой, вы можете столкнуться с другими симптомами типа изменения речи, гнусавости и даже полной атрофии мышц лица, челюсти и языка. Все они требуют немедленного медицинского лечения.
3. Проблемы с сердцем
Некоторые формы мышечной дистрофии могут вызывать прогрессирующие изменения в работе сердца. Эти изменения называются кардиомиопатией и на ранней стадии могут проходить бессимптомно, хотя некоторые старадают от одышки, усталости и отека ног.
Однако из-за этой болезни мышцы сердца не могут качественно работать. Поэтому со временем могут появиться симптомы типа нерегулярного сердцебиения, обмороков и головокружения.
2. Катаракта
В дополнение к истощению мышечной ткани, люди с миотонической дистрофией часто страдают от различных глазных болезней. К этим проблемам относятся слабость глазных мышц, слезящиеся глаза, низкое глазное давление и катаракта.
Катаракта — самый типичный признак мышечной дистрофии. Для нее характерно затуманивание хрусталика глаза, что обычно становится причиной размытого зрения, тусклых цветов, проблем с восприятием яркого света и ночным зрением.
1. Облысение и бесплодие у мужчин
Некоторые мужчины, страдающие от миотонической дистрофии, также сталкиваются с гормональными изменениями. Эти гормональные нарушения обычно провоцируют раннее облысение передней части головы, обычно происходящее в возрасте между 20 и 30 годами.
Эндокринное нарушение также может привести к импотенции и атрофии яичек. Как правило, эта болезнь вызывает бесплодие.
Бонус: как лечить мышечную дистрофию?
Хотя лечения как такового не существует, вы все же можете попробовать выполнять простые действия, чтобы поддерживать мышцы сильными и здоровыми.
- Упражняйтесь регулярно. Так как мышцы постепенно слабеют, один из лучших способов замедлить этот процесс — обеспечить ежедневную физическую нагрузку. Регулярные тренировки с низкой интенсивностью и растяжки помогут вам стимулировать тело и естественным путем нарастить мышечную массу.
- Ешьте больше продуктов, богатых витаминами Е и D. Если вы страдаете от слабости в мышцах, потребляйте больше лосося, сардин, креветок, сыра, яиц, миндаля, авокадо, брокколи и оливкового масла.
- Используйте куркуму во время готовки. Эта старинная индийская приправа содержит мощное вещество, куркумин, которое весьма полезно для предотвращения и лечения мышечного истощения.
- Пейте зеленый чай вместо других напитков. Согласно некоторым исследованиям, около 7 чашек зеленого чая в день могут замедлить износ мышечной ткани, борясь с оксидативным стрессом в мышцах.
- Добавляйте пищевую соду в ванну. Благодаря своей щелочной природе это вещество защищает ваши мышцы и снимает боль и воспаление в них.
Если вы заметили один из этих симптомов, первым же делом обратитесь к врачу.
Знаете другие способы лечения мышечной дистрофии? Поделитесь своими знаниями по этой теме в комментариях ниже. Будьте здоровы!
Illustrated by Ekaterina Gapanovich
специально для
AdMe.ru
Источник
Мышечные повреждения в различных видах спорта составляют до 55% и проявляются они в различных формах, в зависимости от механизма травмы: ушибы, растяжения, разрывы. В контактных видах спорта чаше встречаются ушибы, в беговых дисциплинах – растяжения и разрывы. Не зависимо от нанесенной травмы, процесс восстановления для тканей имеет одну и ту же картину.
Предлагаю разобраться, что происходит с нашими мышцами.
Сразу же после получения травмы начинается фаза воспаления, первичная реакция организма на повреждение тканей. Главная задача этой фазы, ограничение функции. Достигается она за счет высвобождения нескольких химических медиаторов, в числе которых гистамин и брадикинин. Эти вещества моментально увеличивают кровообращение в травмированной области, вызывая отек, который в свою очередь подавляет сократительные функции ткани, чем значительно снижает подвижность травмированной области. Другие химические медиаторы вызывают постоянное возбуждение в окончаниях чувствительных нервов, причиняя боль, что так же способствует ограничению движению. Параллельно в месте травмы происходит процесс фагоцитоза. Макрофаги фагоцитируют некротически измененные мышечные клетки в поврежденном участке, а также проксимальные и дистальные культи поврежденных мышечных волокон. Боль и отечность, это тот самый кнут, который заставляет вас поменьше двигаться и не мешать подготовке условий для регенерации и формированию новых тканей в последующие дни. Эта фаза длится, как правило, 2-3 дня, но может и затянуться в зависимости от тяжести травмы. Главная фишка в том, что если процесс воспаления затягивается, то заживление может и не начаться. По этому, возьмите себе за правило, после травмы три дня иммобилизации, иначе вы рискуете затянуть свое восстановление на более длительный срок.
За воспалением следует фаза заживления. Наступает она на 3-5 день и может продолжаться до двух месяцев. Во время заживления происходит замещение травмированной (утратившей жизнеспособность) ткани – регенерация. Одновременно с регенерацией мышечной ткани отек постепенно рассасывается и заменяется пролиферирующими фибробластами и компонентами внеклеточной матрицы, что ведет к восстановлению целостности соединительной ткани. Регенерация мышечных волокон одновременно направлена на восстановление связей между разорванными концами мышечных волокон. Соединительная ткань обеспечивает передачу силы сокращения через поврежденный участок, что дает возможность использовать травмированную конечность до полного завершения процесса восстановления. На ранней стадии заживления регенерация мышечной ткани зависит от врастания капилляров в поврежденный участок. Врастание новых капилляров в поврежденную область играет важную роль в доставке кислорода, необходимого для адекватного энергетического метаболизма в восстанавливающейся ткани. На данной фазе нужно максимально осторожно относиться к травме, так как с одной стороны, небольшие физические нагрузки способствуют стимуляции синтеза коллагеновых волокон, а с другой стороны, неадекватная силовая нагрузка может их разрушить.
Третьей по счету идет фаза реструктуризации, способствующая укреплению раннее сформированной непрочной ткани. Ткань меняет свою структуру, увеличивает прочность и восстанавливает функцию. На этой фазе можно и нужно выполнять более сложные, специфические упражнения, позволяющие подвергать травмированную ткань прогрессивно увеличивающейся нагрузке, чтобы способствовать возвращению к исходному уровню двигательной активности.
Резюмируя вышесказанное, можно сказать, что независимо от вида травмы и механизма ее получения, все травмированные ткани при восстановлении проходят одни и те же фазы: воспаление, заживление и реструктуризацию.
Отдельно хотел бы выделить фазу заживления, так как именно на этой фазе можно ускорить или наоборот, притормозить процесс восстановления с помощью иммобилизации (неподвижности) и мобилизации (движения). Достоверно известно, что короткий период иммобилизации после травмы необходим, чтобы ускорить образование матрицы грануляционной ткани и ограничить размер ее площади. Так же, во время иммобилизации мышечные волокна начинают проникать сквозь соединительную ткань, однако их ориентация более сложная и не параллельная неповрежденным мышечным волокнам. Отмечу, что продолжительность периода иммобилизации зависит от степени повреждения. И как только мы начнем выполнять первые аккуратные движения для травмированного участка, мышечные волокна быстрее проникают через соединительную ткань, а ориентация регенерированных волокон уже будет соответствовать ориентации неповрежденных мышечных волокон. Ранняя мобилизация сопровождается более быстрой и интенсивной регенерацией мышечной ткани, врастанием капилляров, значительным производством грануляционной ткани и рубцов. Растягивающие свойства травмированной мышцы восстанавливаются в течение относительно короткого периода времени. В тоже время, длительная иммобилизация приводит к атрофии.
Эти текстом я постарался сориентировать своего читатель на правильное понимание процессов происходящих в организме после получения травмы. Надеюсь, кому-то эта информация пригодиться.
Сам пост написан по мотивам текстов Ренстрёма, Эрла, Бехля и Макаровой.
Источник

Вследствие патологических изменений в организме человека скелетная мышца начинает истончаться, деформироваться, затем происходит её замещение соединительной тканью, неспособной к сокращению, то есть происходит атрофия мышц. Как результат снижается двигательная способность пораженной мышцы, а при значительном её перерождении происходит полный паралич, больной теряет способность самостоятельно передвигаться.
Причины атрофии мышц ног, бедра и голени
Причин для развития атрофии мышц нижних конечностей может быть несколько:
— снижение метаболизма и старение организма с возрастом;
— как результат заболеваний эндокринной системы и гормонального сбоя в организме;
— хронические заболевания пищеварительного тракта, соединительной ткани;
— нарушение регуляции мышечного тонуса при поражении периферических нервов, полиневритах, как проявление осложнений некоторых инфекционных и паразитарных заболеваний, хронических отравлениях;
— плохая наследственность – врожденная ферментопатия или генетические нарушения;
— неполноценное, недостаточное питание;
— как посттравматические осложнения или при постоянной физической нагрузке.
Заболевания, связанные с атрофией мышц, как правило, относятся к редким врождённым генетическим заболеваниям, которые проявляться начинают уже в детстве.
Симптомы атрофии мышц ног, бедра и голени
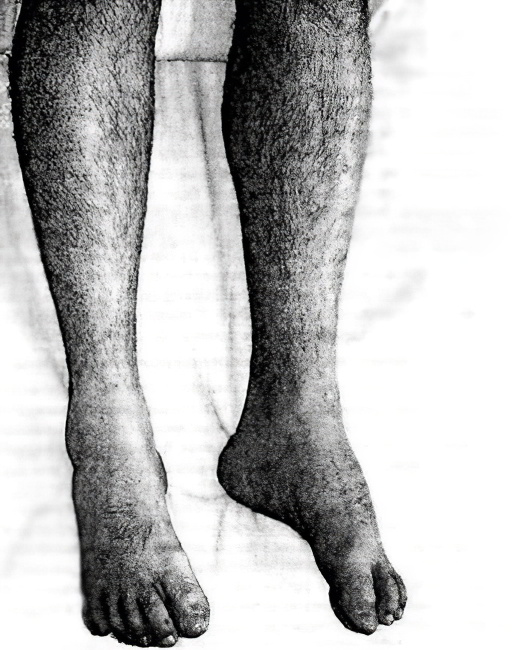
В самом начале заболевания характерным симптомом является быстрая утомляемость в ногах, мышечная слабость при длительной физической нагрузке. Заметно увеличиваются икроножные мышцы. Атрофия обычно начинается с проксимальных (ближайших к телу) групп мышц нижних конечностей. Проявляется это в ограничении двигательной функции ног – больному тяжело подниматься по лестнице и вставать из горизонтального положения. Со временем изменяется походка.
Атрофия мышц развивается медленно и длится годами. Болезнь может распространяться как на одну, так и на обе стороны; процесс может быть как симметричным, так и ассиметричным. Все проявления зависят от причин и формы заболевания, возраста и состояния организма пациента. Клинические проявления заключаются в нарастающей слабости в нижних конечностях, появляется дрожание. Больные испытывают неприятные ощущения, чувство ползанья мурашек под кожей.
Самым характерным признаком развивающейся мышечной атрофии является уменьшение в объёме пораженной мышцы, что замечается даже самим больным на ранней стадии заболевания. Все труднее становится передвигаться без посторонней помощи, особенно тяжело подниматься и спускаться по лестнице. Заболевание протекает хронически, отмечаются периоды рецидивов (с сильными болями в пораженной мышце) и ремиссий с незначительным угасанием симптоматики.
Для первичной формы атрофии мышц характерно поражение самой мышцы, её двигательных нейронов, обусловленное неблагоприятной наследственностью или рядом других причин – травмами, ушибами, физическим перенапряжением. Больной очень быстро утомляется, мускулатура теряет тонус, характерны непроизвольные подергивания конечностей.
Вторичное поражение мышечной ткани нижних конечностей называется невральной амиотрофией, наиболее часто является последствием травм или перенесенных инфекционных заболеваний, как следствие генетической патологии. При этом страдают мышцы голеней и стоп, происходит их деформация. Стопа как будто бы висит, и чтобы не цепляться ею за пол человек начинает высоко поднимать колени при ходьбе. По мере прогрессирования и распространения процесса, атрофия мышц с ног переходит на кисти рук и предплечья.
Миотония, сцепленная с полом, протекающая с атрофией мышц ног

Псевдогипертрофическая форма Дюшенна относится к самым распространенным формам миопатии, сцепленной с полом. Заболевание встречается только у мальчиков. Ранние симптомы патологии появляются в первые пять лет жизни ребенка. К характерным симптомам относится атрофия мышц ног и мышц тазового пояса. Рано развиваются псевдогипертрофии, особенно в области икроножных мышц, реже поражаются дельтовидные мышцы. Появляются также концевые атрофии мышц, ретракции сухожилий, главным образом ахиллова, пропадают рефлексы, больше всего это заметно при проверке коленных рефлексов. Ребенок с трудом поднимается вверх по лестнице, опираясь при ходьбе руками о бедра, не может прыгать, ему тяжело подниматься с пола. Постепенно развивается слабость, атрофируются мышцы плечевого пояса, а спустя некоторое время ребенок не может подняться с постели. Среди поздних проявлений заболеваний можно отметить появление контрактуры, причиной которой становится ретракция сухожилий, формирование «конской» стопы.
Как правило, дети с данным врожденным генетическим заболеванием не доживают до 14 лет.
Патология сопровождается также изменениями со стороны сердечной мышцы, поражается головной мозг, ребенок отстает в развитии. Слабость дыхательных мышц становится причиной плохой вентиляции легких, что способствует развитию пневмонии. Течение пневмонии осложняется слабостью сердечной мышцы, что является самой распространенной причиной смерти пациентов. Для формы Дюшенна характерно плейотропное влияние патологического гена.
В середине ХХ века Беккером был описан доброкачественный вариант миопатии, сцепленной с полом, эта форма заболевания носит его имя. Первые симптомы патологии появляются после 20 лет. На начальном этапе заметна псевдогипертрофия икроножных мышц. Атрофия мышц ног развивается медленно, постепенно охватывая мышцы тазового пояса и бедер. Интеллект при этой форме сохраняется. Эти разновидности заболевания характеризуются повреждениями различных генов, располагающихся в двух локусах половой Х-хромосомы, являясь генокопиями. В одной семье сразу две формы заболевания не встречаются.
Диагностика атрофии мышц ног, бедра и голени
Для того, чтобы диагностировать атрофию мышц необходимо собрать тщательный анамнез, в том числе и узнать о наследственных и хронических заболеваниях. Назначается развернутый анализ крови с обязательным определением СОЭ, глюкозы, печеночных проб. Обязательна электромиография и иногда биопсия нервных клеток, а также исследование нервной проводимости. При наличии в анамнезе хронических заболеваний или перенесенных инфекционных, по показаниям проводится дополнительное обследование.
Лечение атрофии мышц ног, бедра и голени
При выборе лечения основное внимание уделяют причинам, из-за которых развилось заболевание. Учитывается возраст пациента, распространенность и тяжесть патологического процесса. Медикаментозное лечение, проводимое курсами, способно приостановить процесс и даже приводит к некоторым улучшениям. Немаловажную роль играет назначение физиотерапевтического лечения, лечебного массажа, электролечения, лечебной гимнастики. Также при лечении атрофии мышц нередко практикуют переливание крови. Соблюдение всех рекомендаций позволяет больным вести практически нормальный образ жизни на протяжении длительного времени.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник
Термин «продуло» знаком не понаслышке каждому из нас, так как хотя бы раз в жизни мы испытывали пронизывающую, острую боль в мышцах. Сваливая все на сквозняки и холодный ветер, мы не совсем правы, потому что миозит (именно так называется воспаление мышц) возникает по многим причинам. Диагностировать заболевание не трудно, а вот лечить иногда бывает сложно, особенно в запущенных случаях. Миозит мышц ноги отличается коварным течением, вплоть до ограничения движений. Симптомы, характер течения и методы терапии миозита ног — об этом наша статья.
Причины воспаления мышц
Чаще всего воспаление мышцы вызывают вирусные инфекции, бактериальные и грибковые заболевания реже становятся причиной этой патологии.
Спровоцировать выраженный воспалительный процесс могут системные патологии, например, ревматоидный артрит. Очень часто миозит развивается как реакция на воздействие токсичных веществ — например, при длительном злоупотреблении алкоголем. Бывает и так, что он вызван системным аутоиммунным заболеванием, хотя такие случаи на практике встречаются редко.
Кроме того, воспаление мышцы ноги выше колена или ниже, которое протекает в легкой и средней степени тяжести, может быть спровоцировано сильными мышечными судорогами, переохлаждением, травмами, слишком интенсивными физическими нагрузками (например, при чрезмерно активных занятиях это случается у людей с нетренированными мышцами).
Иногда воспаление мышц может происходить из-за длительной нагрузки, связанной с особенностями профессиональной деятельности (у людей, которые весь день проводят на ногах).
Профилактика
Профилактические мероприятия с целью недопущения развития миозита заключаются в следующих действиях:
- чередование физической нагрузки с полноценным отдыхом;
- постоянное наблюдение за собственной осанкой;
- закалка организма;
- прерывание длительного пребывания в неудобном положении, проведение разминки;
- исключение сидячего образа жизни;
- введение в режим дня ежедневных прогулок на свежем воздухе;
- избегание переохлаждения.
Основные симптомы
Множество проблем может доставить воспаление мышц ноги. Симптомы и лечение этого недуга поэтому стоит рассмотреть особенно подробно. В данном случае речь идет о локальном миозите, поскольку он поражает только мышцы нижних конечностей, чаще всего голени. Это заболевание может развиваться в острой или хронической форме. Начинается оно всегда остро, а затем при отсутствии адекватного лечения может переходить в хроническую стадию.
Симптомы при воспалении мышц ноги наблюдаются следующие:
- ноющая боль, чаще всего она усиливается при движении и пальпации;
- мышечная слабость;
- в некоторых случаях — покраснение кожи;
- локальная отечность — если воспаление вызвано травмой или гнойным поражением;
- признаки общей интоксикации — головная боль, небольшое повышение температуры и т.д.
Острые миозиты возникают внезапно, практически сразу после действия таких факторов как травмы, перенапряжение мышц, переохлаждение. Исключение составляют инфекционные и токсические миозиты — они развиваются постепенно, проявляются выраженными клиническими симптомами, для многих случаев характерно так называемое первичное хроническое течение.
Если же острая форма со временем переходит в хроническую, то тут уже заболевание протекает волнообразно. Болевой синдром появляется при обострении или при продолжительных нагрузках. У некоторых пациентов есть метеозависимость, то есть при изменении погоды воспаление обостряется. Также возникает мышечная слабость. В некоторых случаях возможно незначительное ограничение движения в суставах, находящихся рядом с очагом воспаления.
Виды воспалительных процессов
Воспаление мышцы икры ноги может быть вызвано разными причинами. В зависимости от этого различают следующие виды заболевания.
Заболевание миозит достаточно хорошо изучено. В медицине болезнь классифицируют по различным показателям. Основными формами патологии являются:
- полимиозит;
- дерматомиозит;
- острый миозит;
- хронический миозит.
Первая разновидность характеризуется поражением целой мышцы или группы мышц ног. Воспалительный процесс протекает медленно и часто бессимптомно, поэтому диагностировать полимиозит на ранних стадиях удается редко.
Вторая разновидность чаще всего поражает молодых женщин. Причины возникновения этой формы патологии до конца не изучены. Чаще всего болезнь вызвана генетической предрасположенностью или вирусной инфекцией в организме. При дерматомиозите на пораженном участке появляются красные высыпания, общее состояние больного ухудшается.
В зависимости от причин, которые вызвали воспаление, различают следующие виды миозита:
- травматический;
- инфекционный;
- простудный;
- гнойный;
- токсический;
- паразитарный.
Травматический миозит мышц голени и бедра часто возникает у профессиональных спортсменов. К воспалению приводят различные травмы, порезы и ранения с сильным кровоизлиянием. Через несколько дней сгусток крови твердеет, травмируя мягкие ткани и вызывая их воспаление.
Инфекционный вид патологии развивается после перенесения болезней, возбудителем которых являлся вирус. Когда болезнетворные бактерии поражают кишечник, они по крови достигают и мышц. Однако бактерии могут попасть в организм и через открытые раны и порезы. Простудные заболевания нередко являются пусковым механизмом для возникновения миозита. Воспаление может появиться, если застудить ноги.
Гнойный вид является осложнением заболевания. Для него характерно сопровождение болезни гнойными образованиями и омертвением мягких тканей в области воспаления. Возникает этот вид заболевания из-за недостаточной обработки раны или использования нестерильных игл и шприцов.
Токсический вид вызывают ядовитые вещества. Токсины могут попадать в организм извне или скапливаться непосредственно в нем. Некоторые виды червей-паразитов способны вызывать воспалительный процесс в мышцах, перемещаясь по организму. К таким паразитам относятся свиной и бычий цепень, трихинеллы и др.
Лечение миозита
Если диагностировано воспаление мышц ног, лечение должно носить комплексный характер. Конкретные меры при этом в значительной степени зависят от причины миозита.
То есть иногда достаточно обратиться только к терапевту, но если есть травма или если имела место чрезмерная физическая нагрузка, лечением должен заниматься травматолог. При бактериальной природе миозита, возможно, придется обратиться к инфекционисту. А если анализы покажут наличие паразитов — то к паразитологу.
Поэтому ответить на вопрос, как лечить воспаление мышц ног, однозначно нельзя. Все зависит от природы заболевания.
Например, при бактериальной инфекции медикаментозное лечение обязательно включает антибиотикотерапию, а при паразитарной инфекции могут быть назначены антигельминтные препараты. Если же воспалительный процесс развивается как следствие аутоиммунного заболевания, то пациенту прописывают курс глюкокортикоидов или иммуносупрессоров.
Тем не менее большинство пациентов интересует только одно — как снять воспаление мышц ног побыстрее. Для этих целей применяют миорелаксанты и НПВП (нестероидные противовоспалительные препараты).
Из миорелаксантов хорошо себя зарекомендовал «Мидокалм» (или «Толперизон»). Он снижает мышечный тонус, подавляет рефлекторную активность спинного мозга и при этом оказывает обезболивающее и сосудорасширяющее действие.
«Мидокалм» можно принимать в таблетированной форме (трижды в день по 150 мг), но при тяжелом течении заболевания рекомендуется вводить его в виде внутримышечных или внутривенных инъекций (последние — на физиологическом растворе). «Мидокалм» из всех препаратов своей группы обладает важнейшим преимуществом — у него нет седативного эффекта, он не вызывает сонливости и мышечной слабости.
Важную роль играет выбор безопасного нестероидного противовоспалительного препарата. Некоторые врачи при этом рекомендуют назначать «Ацеклофенак» (или «Аэртал»).
Принцип действия у препарата такой же, как у других НПВП, но в то же время он подавляет синтез определенных веществ, что позволяет быстрее снимать воспаление. «Аэртал» выпускают в виде таблеток для перорального приема, их пьют дважды в день по одной штуке, без привязки к приему пищи. В принципе, побочные эффекты у него такие же, как у других НПВП — нарушения работы органов ЖКТ и повышение артериального давления, но он реже вызывает такие нежелательные реакции.
При острой форме воспаления или при обострении хронического миозита пациентам прописан строгий постельный режим как минимум в течение недели, а в дальнейшем — ограничение физических нагрузок.
Если температура повышается, могут назначать отдельно жаропонижающие средства. Но очень часто с этой задачей справляются все те же НПВП — например, «Ибупрофен».
При локальных миозитах, протекающих легко, нестероидные препараты даже не обязательно принимать внутрь — можно использовать согревающие мази на их основе. Эти средства благодаря своему раздражающему действию помогают расслабить мышцы и снять болевой синдром.
При гнойном воспалении массаж противопоказан (в данном случае это может способствовать распространению инфекции), но при других разновидностях этого заболевания он окажется полезным. Применяются и другие методы физиотерапевтического воздействия. После окончания острого периода рекомендуется заниматься лечебной физкультурой.
Хирургическое лечение назначают только при гнойном воспалении, когда вскрывается его очаг и осуществляется чистка пораженных тканей.
Народные средства
Фото: cpi.studiod.com
Миозит требует квалифицированный медицинской помощи, однако существуют народные средства, применение которых направлено на уменьшение интенсивности проявления основных симптомов заболевания, а также на облегчение общего состояния человека. Так, например, широкое распространение среди населения имеют рецепты на основе лекарственных растений, обладающие противовоспалительным и анальгезирующим эффектами.
Предлагаем следующие рецепты:
- компресс с использованием отвара еловой или сосновой хвои. Для приготовления отвара необходимо взять молодые шишки и залить их 0.5 л воды, после чего поставить на медленной огонь и кипятить в течение 45 минут. Далее следует в течение последующих 10 часов настаивать настой, после чего процедить его. К полученному настою добавляются овсяные хлопья. С помощью полученной смеси приготавливается компресс, который накладывается на беспокоящий участок и оставляется на 3 – 4 часа. Для наилучшего эффекта рекомендуется пораженное место поверх компресса укутать теплом (с этой целью хорошо подойдет шерстяной шарф);
- отвар физалиса. Для его приготовления необходимо заранее подготовить 20 свежих плодов или 20 г сухого сырья. Далее растение заливается двумя стаканами дистиллированной воды, после чего отваривается на медленном огне в течение 30 минут. Затем отвар следует процедить и оставить в прохладном месте на некоторое время. Отвар рекомендуется принимать в охлажденном виде по ¼ стакана 3 раза в день перед приемом пищи. Курс лечения составляет 10 дней. При необходимости после перерыва курс повторяется;
- мазь на основе почек ивы. Для ее приготовления следует растереть почки ивы и сливочное масло в однородную массу. После этого мазь можно втирать в воспаленную мышцу легкими массажными движениями. Важно отметить, что при гнойном миозите данное средство применять строго запрещено, так как любые надавливания на пораженную область вызывают ухудшение процесса;
- компресс с использованием листа капусты. Для его приготовления возьмите лист капусты, подогрейте его в теплой воде, затем намыльте хозяйственным мылом и присыпьте содой. Компресс прикладывается к беспокоящей мышце и плотно привязывается каким-либо материалом, например, бинтом. Рекомендуется производить данную процедуру перед сном, чтобы дополнительно обеспечить покой воспаленной мышце.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Диагностические мероприятия
Диагноз миозита в типичных случаях не представляет трудностей. Если была травма, или миозит давний, назначают рентгенографию, на которой могут быть видны трещины, переломы малоберцовой кости, надмыщелков бедра, а также кальцинаты в толще мышцы.
Также назначают УЗИ, МРТ, на которых визуализируются уплотнение или атрофия ткани, рубцовые изменения, наличие гематомы, гнойной полости. Электромиография позволяет определить функциональную способность мышцы, ее не делают в острой стадии.
Хирургическое вмешательство
Пункция коленного сустава
Если консервативные способы терапии не дали результатов, врачи прибегают к оперативному вмешательству.
Такое лечение проводят после предварительного комплексного обследования. Особенно операция актуальна при гнойной, инфекционной и паразитической форме. В таком случае пациенту проводят вскрытие очага инфекции, в ране удаляют гной, делают промывание антисептическими средствами и накладывают дренаж для оттока гнойного содержимого.
После операции следует реабилитация. Она представляет собой применение массажа, физиотерапии и лечебной гимнастики. В общем для восстановления человека после операции нужно 2-3 недели и более, в зависимости от вида болезни и его течения.
Псоит
Воспаление подвздошно-поясничной мышцы принято называть псоитом. Зачастую он возникает как осложнение после перенесенного заболевания почек, поджелудочной железы либо же позвоночника. Болезнь способна поражать ткани гематогенным путем, то есть, гной из уже имеющихся очагов воспаления попадает в мышцы с током крови. Выделяют 2 вида псоита: гнойный и серозный.
При серозном псоите ощущается боль по ходу поясничной мышцы, переходящая в область таза и на бедра. Гнойная форма сопровождается резким ростом температуры, ознобом, выраженным болевым синдромом на месте поражения. Если больной пытается разогнуть ногу, то он сразу же ощущает сильную боль по ходу мышцы.
Лечение будет зависеть от длительности течения процесса. При начинающейся гнойной форме возможна ремиссия заболевания после применения антибиотикотерапии. В более тяжелых случаях лечить патологию нужно хирургическим путем.
Методы диагностики
При обращении человека к доктору сначала проводится изучение симптомов миозита бедер и икр, сбор анамнеза, осмотр больного. Но для постановки правильного диагноза этого мало.
Поэтому врач назначает прохождение обследования: оно поможет выявить миозит, определить его разновидность, обнаружить сопутствующие заболевания. С этой целью применяются лабораторные и инструментальные способы диагностики.
Анализы
К лабораторным мероприятиям относятся:
- Общий анализ крови. Инфекционная форма миозита отличается повышенным содержанием лейкоцитов, нейтрофилов, ускорением СОЭ. Паразитарный тип патологии сопровождается увеличением уровня эозинофилов.
- Биохимический анализ крови. В этом исследовании учитывают показатель фермента креатинфосфокиназы, высокий уровень которого указывает на поражение мышц. Также обращают внимание на С-реактивный белок, который отражает степень выраженности воспалительного процесса.
- Серологическое исследование крови. Благодаря ему выявляют антитела, которые появляются при аутоиммунном воспалительном процессе.
Аппаратная диагностика позволяет выявить причину миозита. Она проводится с помощью следующих способов:
- Электромиографический метод. Назначают при подозрении на полимиозит. Способен обнаружить воспаление мышечной ткани.
- Флюорография. Необходима для выявления миозита, который вызван туберкулезом.
- Рентгеновское исследование. Проводится для того, чтобы исключить наличие у пациента остеохондроза, остеоартроза. Выявить же миозит рентгеном не удается, так как снимки не показывают никаких изменений. Иногда изображения отражают цисты паразитов, что укажет на развитие па?
