Ревматические боли мышцах ног
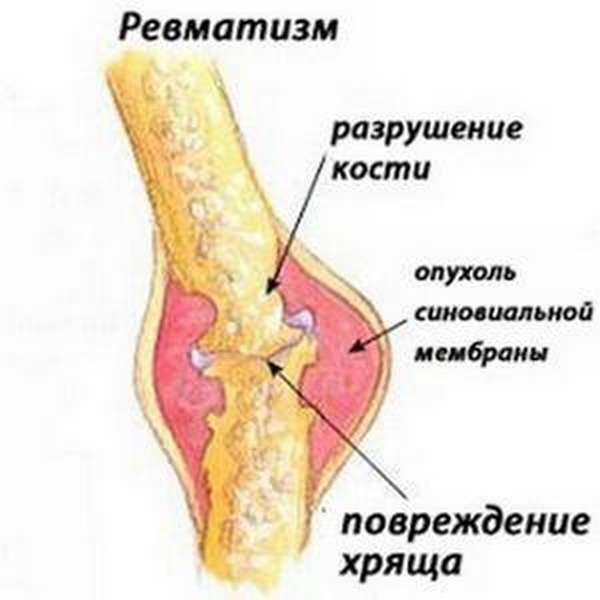
Мышечный ревматизм – состояние организма человека с характерными сильными болезненными ощущениями в мягких тканях. Это хроническое заболевание, протекающее многие годы, снижающее качество жизни, треть пациентов теряет трудоспособность, около пяти процентов становятся дезадаптированными в быту. Существуют острая и хроническая форма болезни. Для нее характерно понятие «чувствительные точки», это один из самых специфических признаков заболевания. Чтобы облегчить состояние, приостановить течение болезни, необходимо своевременно обратиться к врачу для правильной диагностики, назначения эффективного лечения.
Что такое мышечный ревматизм и причины его возникновения
Эту болезнь называют фибромиалгией ( первая часть слова означает соединительную ткань, вторая – мышечную боль), то есть воспалительное заболевание соединительной ткани, для нее характерны несуставные рассеянные боли симметричного характера,
Доподлинно неизвестно отчего возникает этот недуг. Есть предположения, что природа заболевания имеет инфекционный, аллергический характер, является результатом патологических изменений центральной нервной системы.
Исследования показывают — одной из причин возникновения мышечного ревматизма служит длительная стрессовая ситуация: плохой микроклимат на работе, творческая неудовлетворенность, семейные скандалы, потеря близкого человека, проблемы с финансами, безработица. Но при фибромиалгии депрессия, может быть вызвана постоянным болевым раздражением.
Наличие чувствительных точек — репрезентативный признак проявления мышечного ревматизма. Их количество у разных людей колеблется (выявлены случаи, когда число чувствительных точек доходило до семи десятков), их размещение строго определенное, это облегчает процесс диагностики.
Особенности чувствительных точек:
- миалгия появляется при легком нажатии;
- болезненные ощущения при пальпации такие же, как при спонтанном появлении;
- точки размещаются в конкретных анатомических зонах, есть характерная карта их сосредоточения.
Хроническое течение болезни ухудшают: резкая смена климата, погоды, нервные переживания, нагрузки, тогда она переходит в острую фазу. Такое состояние продолжается несколько дней. Поднимается температура, возникает чувство напряжения в мышцах. Миалгия может «гулять» с одной части тела в другую. При поражении мышц ног походка становится скованной, неустойчивой, при болезненных ощущениях, скованности в руках, ими трудно выполнять мелкие движения, удерживать предметы.
Ревматизм мышц, симптомы
Основными симптомами заболевания считаются:
- Боли – это облигатный синдром. Они могут иметь обобщенный характер, локализоваться в нескольких областях. Возможны жалобы на боли во всем теле, когда невозможно выявить отдельные участки. Бывают несоответствия между испытываемой интенсивностью миалгии и градусом эмоциональных переживаний этих ощущений. По форме боли бывают однообразными, отупляющими, утомительными, резкими, жгучими, пощипывающими.
- Депрессивные нарушения. Они являются поводом для снижения качества жизни. Характерны претензии на удрученное настроение, снижение заинтересованности к окружающему, потеря ощущения удовольствия. Подобные явные проявления наблюдаются только у половины больных, чаще отмечается скрытая, латентная депрессия.
- Нарушения сна – яркий симптом фибромиалгии. Болезнь характеризуется термином «не восстановительного сна», когда после пробуждения не покидает чувство усталости, сон неспокойный, неглубокий.
- Утренняя скованность. На нее жалуется около 90% больных. Она продолжается у одних несколько минут, у других до нескольких часов. После физической активности скованность проходит, но так как для недуга присуще астеническое состояние, то это ограничивает возможность энергичных нагрузок.
Мышечный ревматизм может иметь и другие симптомы, от которых зависит лечение.
Они могут существовать в комплексе, проявляться по отдельности, здесь можно говорить о:
- панических атаках,
- мигренях,
- головных болях напряжения,
- удрученных состояниях,
- учащенном дыхании,
- болях в области сердца,
- болезненных ощущениях в животе,
- чувстве холода, «мурашек», онемения в кистях.
- распространенном остеохондрозе,
- остеоартрозе.
Хроническое течение недуга сменяется периодами обострения, симптомы утихают и вновь
становятся более яркими из-за моментов побуждающих их.
Обстоятельства, побуждающие миалгию:
- непосильные физические нагрузки,
- продолжительное пребывание в одной позе
- нахождение в неподвижном состоянии,
- переживания,
- переохлаждение,
- влажность.
Диагностика мышечного ревматизма
Диагноз основывается на описаниях ощущений, самочувствия больного, также проводятся необходимые клинические исследования, чтобы исключить те заболевания, с похожими признаками. Наличие других болезней не исключает фибромиалгии.
При диагностировании обращается внимание на характер миалгии, ее локализацию, качество сна, другие жалобы. При необходимости проводятся дополнительные исследования, чтобы исключить болезни, сопровождающиеся депрессией, усталостью. Такие симптомы вызываются анемией, климаксом, дисфункцией щитовидной железы.
Болеют фибромиалгией чаще женщины старше сорока лет, только каждый одиннадцатый пациент — мужчина. По статистике от нее страдают 2—5% населения, у детей, молодежи она почти не встречается.
Лечение мышечного ревматизма
Фибромиалгия имеет хроническую тенденцию, продолжается в течение многих лет, проходя разные стадии. Основное лечение симптоматично, направлено на снижение болевых ощущений. Для снятия боли прием анальгетиков должен иметь аргументированное основание. Рекомендуется применение препаратов нестероидного характера с противовоспалительным эффектом, содержащие ацетаминофен, например, напроксен. Предпочтение стоит отдать более безопасному – ибупрофену. Используются для обезболивания мази, кремы. Также назначают препараты (тизанидин), имеющие способность к миорелаксации. Больным с выраженными симптомами угнетенного состояния прописывают антидепрессанты.
Применяются нефармакологические способы лечения. Они могут включать психотерапевтические методы, физиопроцедуры, массаж, аутотренинги. Положительно на самочувствии сказываются теплые ванны. В стадии ремиссии, когда нет сильной миалгии, можно пройти санаторно-курортное лечение без резкой смены климатических условий.
Стоит избегать стрессовых ситуаций, психологическая поддержка близких играет большую роль. Физические нагрузки нужно применять в комплексном лечении, как способ оживления индивидуальных защитных сил организма. Они должны строго дозироваться, чтобы не вызвать обострения болевых симптомов.
При подборе способов, методов лечения необходимо воздействовать на связку: боль — депрессия, взяв за основу противоболевой и антидепрессивный эффект. При правильно подобранной комплексной терапии симптомы мышечного ревматизма просматриваются, но скоротечного развития недуга нет. Улучшается качество жизни, сохраняется трудоспособность.
Источник
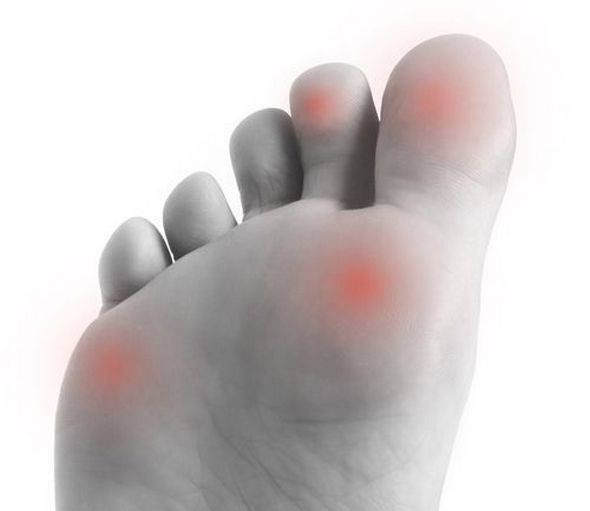
Хотя диагноз «ревматизм ног» многими не воспринимается всерьез, он опасен не только для ног, но и для соединительной ткани различных органов. Это аутоиммунное заболевание — последствие стрептококковой инфекции, поражающей суставы нижних конечностей.
Чем опасен ревматизм
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
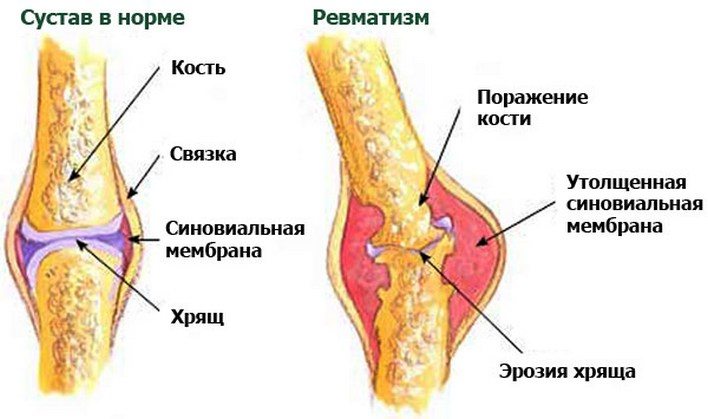
Болезнь затрагивает не только опорно-двигательную систему, но и соединительные суставные ткани, что ведет к поражению внутренних органов, суставных хрящей, сердечно-сосудистой и даже нервной системы.
Большинство полагает, что ревматизму подвержены только пожилые. В действительности наиболее часто это заболевание проявляется в детском возрасте (7-15 лет) и у людей, не достигших 40 лет. Независимо от возраста, любой человек оказывается в группе риска.
Причины появления ревматизма
Ревматизм суставов может развиться по следующим причинам:
- Генетическая предрасположенность.
- Наличие белка группы В.
- Аллергическая реакция.
- Частые переохлаждения.
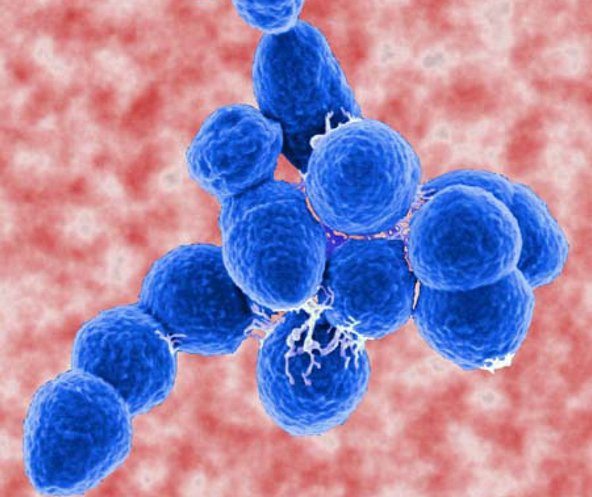
- Перенесенные инфекционные (ангина, тонзиллит, скарлатина) или стрептококковые заболевания.
- Бактерии, проникающие в суставы через кровь.
Как только стрептококк попадает в организм, иммунитет начинает вырабатывать антитела для борьбы с ним. Те же антитела присущи людям, склонным к ревматизму. Во время этой атаки иммунная система разрушает соединительные ткани, органы и суставы.
Симптомы заболевания и его классификация
Развитие болезни начинается через 1-3 недели после попадания в организм стафилококка или перенесенной инфекции верхних дыхательных путей. Иногда эти болезни протекают бессимптомно, и врачи выставляют диагноз «ОРЗ», не назначая соответствующего лечения. Это ведет к тому, что о поражении суставов и сердца человек узнает только на плановых осмотрах, когда повторная инфекция становится причиной развития суставного ревматизма.
Посетите врача, если чувствуете какие-либо перечисленные признаки:
- Воспаление и боль в суставах. Пораженная часть заметно опухает, а боль становится сильнее при нажатии. При ревматизме воспаление разрушает не только единичный сустав, но и соседние с ним. Хотя чаще всего это касается коленных и голеностопных суставов, пострадать могут и мелкие: например, пальцы ног. Больше всего вреда наносится сердцу.
- Постоянная слабость после небольших физических нагрузок.
- Скачки температуры (иногда до высокой отметки).
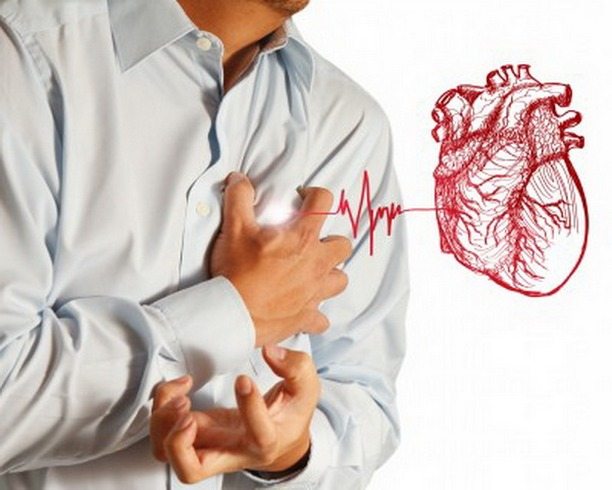
- Нарушения в работе сердца.
Классификация ревматизма
- Кожный ревматизм. Во время проявления этой формы патологии увеличивается проницаемость капилляров. Вследствие этого возникают небольшие кровоизлияния, плотные узелки или темно-красные болезненные уплотнения (узловая эритема).
- Ревмокардит. Для него характерны следующие симптомы: постоянные боли в области сердца, одышка, учащенное сердцебиение. Часто около правого подреберья появляются отеки.
- Ревматический полиартрит. Боль постепенно поражает все суставы. Суставные сочленения отекают, движения в них ограничены.
- Ревматический плеврит. Достаточно редкий вид заболевания. Сопровождается интенсивными болями, усиливающимися при вдохе, повышенной температурой, приступами сухого кашля. При ухудшении самочувствия наблюдаются такие признаки, как одышка, цианоз, неровное дыхание, набухание межреберных промежутков.
- Ревматический перитонит. Часто случается при первичном ревматизме. Проявляется повышением температуры, тошнотой, рвотой, болями в животе и нарушениями стула.
- Поражение нервной системы. Ему сопутствует разрушение мозговых веществ и оболочек и подкоркового слоя. Может проявляться ревмахореей (пляской святого Витта). Для него характерно сокращение поперечнополосатых мышц, что приводит к внезапному приступу удушья.
Диагностика ревматизма
При постановке диагноза зачастую возникают сложности. Симптомы ревматизма нетипичны, могут указывать на ряд других заболеваний. Из-за этого для выявления стрептококковой инфекции и некоторых признаков ревматизма назначают ряд клинических и инструментальных исследований, в которые входят анализ крови, ЭКГ, УЗИ сердечной мышцы, рентген.
Лечение
Успешность лечения достигается при его начале сразу после диагностирования, пока болезнь не затронула сердце и другие органы. Поэтому необходимо посетить врача, который назначит комплексное лечение, направленное на уничтожение стафилококка и предупреждение развития болезни.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>

- Стационарное лечение. Пациента помещают в стационар, где в течение 1-2 месяцев он проходит медикаментозную терапию, соблюдает диету и занимается лечебной физкультурой. Для борьбы с инфекцией используют антибиотики (чаще — пенициллин). Антиревматическая терапия включает нестероидные противовоспалительные препараты, используемые в монолечении или в комплексе с другими лекарствами. Во время стационарного лечения обязательно нужно устранить все причины развития инфекции.
- Восстановление в санаториях. После терапии в больнице необходимо пройти лечение в кардиоревматологическом санатории, где нужно будет соблюдать оздоровительный режим, заниматься лечебной физкультурой и принимать целебные ванны.
- Контроль. Постоянное наблюдение и лечебные мероприятия предотвращают развитие ревматизма. Пациентам назначают лечение для восстановления кровообращения, физиопроцедуры, массаж.
Профилактика ревматизма ног
Любую болезнь легче предупредить, чем лечить. Ревматизм — не исключение.
Меры первичной профилактики:
- Изолирование больного, носящего стрептококковую инфекцию.
- Поддержание защитных сил организма (занятия спортом, лечебные упражнения, сбалансированный рацион).
- Устранение всевозможных очагов инфекции (ангина, тонзиллит, кариес).
- Постоянное наблюдение, обследование и диагностика.
Вторичная профилактика во избежание рецидива:
- Постановка на учет и своевременный контроль пациента.
- Профилактическое антибактериальное лечение.
- Антиревматическая терапия.
Лечение ревматизма в домашних условиях
Способы лечения ревматизма в домашних условиях — фитотерапия и правильное питание. Из средств народной медицины можно попробовать следующие:
- Сок клюквы и гречишный мед.
- Питье лимонного сока со стаканом теплой воды по утрам (за полчаса до еды).
- Употребление арбузов, черники, киселей из клюквы и брусники.
- Настой из малины и черной смородины.

Компрессы, настойки и мази:
- нарвите березовые листья, ошпарьте кипятком для мягкости, обложите ими больное место, укутайте теплой тканью и оставьте на ночь;
- столовую ложку сухого можжевельника залить стаканом водки и оставить на 3 дня. Принимать по паре чайных ложек в день в течение 1.5-2 месяцев;
- сок сельдерея залить 2 стаканами кипятка, настоять несколько часов, процедить, принимать по 2-3 чайной ложки несколько раз в день;
- смешайте натертый картофель и положите на поврежденное место. Укутайте теплой тканью или шарфом;
- спиртовой настой из цветков сирени: положить цвет до трети бутылки, залить спиртом и настоять. Пить 2 раза в день по 10-15 капель.

Эти средства, приготовленные в домашних условиях, снижают боль и помогают вылечить суставы на начальных стадиях ревматизма.
Питание при ревматизме
Во время активной фазы ревматизма основная цель диеты – уменьшить воспаление и восстановить нарушенный обмен веществ, повысить эффект проведенного медикаментозного лечения и снизить побочные действия некоторых лекарств.
Питание нужно организовать таким способом, чтобы в нем было как можно меньше соли и приправ, крепких мясных супов и бульонов, сладостей (мед, джем, кондитерские изделия). Количество потребляемой жидкости свести до 1 литра в сутки. В умеренных дозах есть яйца, молочные и кисломолочные продукты.

Ревматизм ног не представляет непосредственной угрозы для жизни. Но ввиду его тяжелых последствий при первых же симптомах ревматизма необходимо срочно обратиться к врачу, поскольку правильно поставленный диагноз и своевременное лечение помогут вылечить болезнь и предотвратить ее рецидив.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Ревматизм ног диагностируется у каждого второго пациента. Заболевание относится к аутоиммунной категории патологий, поражает не только внутренние органы, но и системы человеческого организма. Необходимо знать, какой врач лечит артроидный ревматизм, чтобы своевременно обратиться в больницу. Качественная и адекватная терапия позволит предупредить возможные осложнения.
Что такое ревматизм ног и чем он опасен

Заболевание характеризуется нарушениями в области соединительной и мышечной ткани мелких и крупных суставов. Опасен ревматизм ног серьезными осложнениями, если своевременно не обратиться в больницу.
Пострадает опорно-двигательная, сердечно-сосудистая и нервная системы. При поражении сердечной мышцы у человека возникает ревмокардит.
С ревматизмом чаще сталкиваются молодые люди, у которых иммунитет ослаблен и организм больше подвергается простудным заболеваниям.
В большинстве случаев ревматический артрит у взрослого и ребенка является следствием частого переохлаждения организма. То же самое касается сниженного иммунитета.
Нельзя откладывать лечение при появлении первых признаков. Врач расскажет, чем опасен ревматизм, какие осложнения может спровоцировать болезнь, и подберет максимально эффективное лечение после полной диагностики.
Причины
Для успешной терапии важно установить источник развития патологических процессов. Существует достаточно факторов, которые провоцируют заболевание. Причины ревматизма костей:
- белок группы В,
- аллергия,
- частые переохлаждения организма,
- инфекционные заболевания или стрептококки (ангина, тонзиллит, скарлатина),
- проникновение болезнетворных бактерий в область суставов через кровоток.
Внимание! К развитию ревматизма предрасполагает наследственный фактор. Необходимо посещать врача в профилактических целях, если есть родственники с подобным заболеванием.
Когда в организм человека попадают патогенные микроорганизмы, иммунитет начинает выработку антител, чтобы бороться с заболеванием. Характерные клетки также негативно сказываются на соединительной ткани сердца, поражая ее. Патологические процессы затрагивают опорно-двигательный аппарат и внутренние органы.
Симптомы
Вместе с ревматизмом ног у пациента появляются и другие осложнения. Речь идет о ревмокардите. На фоне развития ревматизма возникают следующие симптомы у взрослых:
-

Суставные боли различной интенсивности и продолжительности. По мере прогрессирования патологических процессов симптомы усиливаются и учащаются. Поражается тазобедренный, коленный или голеностопный сустав.
- Поднимается температура тела.
- Нарушается работа сердечно-сосудистой системы.
- Пораженная область ног отекает и опухает, кожные покровы краснеют и становятся горячими.
- Появляется общая слабость в теле, уменьшается аппетит, учащается пульс, больной плохо спит по ночам.
- Чаще суставы поражаются симметричным образом. Патологические процессы в большинстве случаев распространяются на крупные суставы. Сначала болезнь поражает колени, затем голеностопную область. В некоторых ситуациях ревматизм затрагивает мелкие суставы нижних конечностей (пальцы ног).
Первые симптомы у пациентов отмечаются через 3 недели после перенесенного заболевания. Бывают ситуации, когда человек не подозревает о ревматизме. Болезнь обнаруживают на плановом обследовании. Патологические процессы в такой ситуации протекают без явных признаков.
Врач способен визуально определить заболевание. Суставы поражаются, появляются все признаки воспалительного процесса. Увеличивается в объеме внутрисуставная жидкость.
При своевременном лечении можно избежать последствий, среди которых стойкие нарушения в области суставов. В противном случае кости станут пористыми, поскольку уменьшится количество минеральных веществ.
Методы диагностики
Врачу необходимо установить болезнь, чтобы подобрать максимально эффективное лечение. Специалисту помогает лабораторная диагностика, поскольку симптомы патологии сильно схожи с признаками других инфекций. После проведения медицинского осмотра пациентам назначают:
- анализ крови,
- рентгенологическое исследование суставов,
- артроскопию,
- электрокардиографию (ЭКГ),
- ультразвуковое исследование сердца (УЗИ).
При необходимости врач проводит пункцию, чтобы взять околосуставную жидкость для обследования.
Терапия
Лечение специалисты начинают с устранения основной причины, которая спровоцировала патологические процессы. Терапия осуществляется этапами. Сначала пациента помещают в стационарное отделение и проводят медикаментозное лечение. Больному показан постельный режим в обязательном порядке и курс лечебной физкультуры.
После интенсивной терапии следует посещать санаторно-курортные места и обязательно наблюдаться у ревматолога на протяжении последующих лет. Специалист расскажет, как лечить ревматические боли, и будет контролировать состояние пациента.
Традиционная медицина

Лечение ревматизма ног должно проходить комплексно. Терапию подбирает врач после установленного диагноза на основании полученных результатов.
Пациентам рекомендуется придерживаться также диетического питания и не забывать посещать физиотерапевтические процедуры. Схема лечения медицинскими препаратами:
- Нестероидные противовоспалительные лекарства («Аспирин», «Парацетамол», «Диклофенак», «Ибупрофен»).
- Глюкокортикоидные средства («Гидрокортизон», «Дипроспан», «Кеналог»).
- Антибактериальные препараты («Сумамед», «Амикацин»).
- Иммунодепрессанты («Циклоспорин А», «Метотрексат»).
- Назначаются витаминно-минеральные комплексы («Супрадин», «Витрум», «Олиговит»).
- Применяются лекарства для восстановления работы сердечно-сосудистой системы, содержащие калий и магний («Аспаркам», «Панангин»).
На стадии обострения ревматизма пациенту необходимо строго соблюдать постельный режим, ему также показаны массажные процедуры. Они помогают улучшить кровообращение нижних конечностей и уменьшить проявление воспалительного процесса в области суставов.
Длительное протекание болезни требует прохождения плазмафереза. Во время процедуры кровь очистят от токсинов, которые вырабатывают патогенные микроорганизмы. Выводятся также антитела, наносящие вред здоровью человека.
Народные средства
Лечение ревматизма народными средствами в домашних условиях осуществляется после консультации с доктором. Важно не только использовать фитотерапию, но и соблюдать диетическое питание. Эффективные народные средства:
- Употребление клюквенного сока с гречишным медом.
- Можно пить лимонный сок, разбавляя его стаканом теплой воды перед приемом пищи за 30 мин.
- Принимать настойку, приготовленную на основе черной смородины и малины.
Больным также рекомендуется употреблять арбуз, чернику, кисель из брусники и клюквы. В народной медицине существует достаточное количество рецептов компрессов, настоек и мазей. Например:
-

Березовые листья ошпарить кипятком, чтобы они стали мягкие. Приложить к пораженному суставу и укутать место теплым шарфом, тканью. Оставить компресс на ночь.
- Сухой можжевельник (1 ст. л.) залить водкой (1 ст.) и оставить на 3 дня. Когда лекарство будет готово, его рекомендуется принимать по 2 ч. л. ежедневно на протяжении 2 месяцев.
- Сельдерея сок залить кипятком (2 ст.), оставить на несколько часов. Процедить и пить по 2—3 ч. л. 2 р. в сутки.
- Цветками сирени заполнить третью часть бутылки. Добавить спирт и оставить настаиваться. Полученное средство в лечебных целях принимают по 10—15 капель 2 р. в сутки.
Рецепты знахарей и целителей помогают уменьшить симптомы ревматизма ног и устранить патологические процессы на ранних стадиях развития. Важно обсудить лечение с доктором, чтобы предупредить осложнения и последствия.
В некоторых ситуациях может проявиться аллергическая реакция. Необходимо учитывать этиологию происхождения заболевания, чтобы найти максимально эффективное средство в народной медицине.
Физиотерапия
Комплексное лечение ревматизма ног проводится не только с использованием медицинских препаратов и народных рецептов. Дополнительно пациентам рекомендуется посещать физиотерапевтические процедуры, при этом помнить про диету и питание. Для лечения ревматизма используют:
- электрофорез,
- ультрафиолетовые лучи,
- плазмаферез,
- парафиновые компрессы,
- ультракрасные лучи,
- УВЧ,
- лечебный массаж.
Каждому пациенту, учитывая особенности его организма и протекание патологических процессов, специалист подбирает лечебную физкультуру. Упражнения помогают восстановить подвижность суставов, утраченную на фоне болезни.
Профилактика
Любое заболевание можно предупредить, достаточно помнить полезные рекомендации специалистов. Профилактика предусматривает следующие правила:
-

Избегать контакта с пациентами, которые болеют стрептококковой инфекцией.
- Поддерживать защитные силы организма. Заниматься спортом, вести здоровый образ жизни, выполнять лечебные упражнения и сбалансированно питаться.
- Своевременно лечить инфекционные заболевания. Это касается ангины, тонзиллита и кариеса.
- Постоянно наблюдаться у ревматолога, проходить плановое обследование и диагностику.
- Больше пить жидкости.
- Избегать стрессов и перенапряжений.
- Соблюдать режим отдыха и сна.
- Избегать сильных физических нагрузок.
Есть рекомендации, которые помогут избежать рецидива патологии:
- стоять на учете в мед.учреждении,
- проходить профилактическое антибактериальное лечение,
- проводить антиревматическую терапию по назначению доктора.
Простые правила и рекомендации помогут предупредить возникновение патологии. Лечащий врач расскажет о первых признаках и лечении ревматизма ног. Назначит дополнительное обследование, подберет максимально эффективные средства для борьбы с патологией.
Заключение
Ревматизм является серьезным заболеванием, которое без терапии может вызвать тяжелые осложнения и последствия. Возбудители чаще поражают именно сердечную ткань, которая со временем распадается.
У пациента появляются характерные симптомы. В 20% случаев у больного диагностируют порок сердца, чаще нарушается работа клапанов, которые находятся между желудочками и предсердиями.
Источник
