Заболевание спины и мышц спины
Боль острая в спине возникает у людей разного возраста. Возникновение заболевания спины и позвоночника приносит много трудностей, дискомфорта и мешает нормальной жизни. Следует как можно раньше разобраться с причиной возникновения болезненного симптома, чтобы приступить к лечению.
Распространенные заболевания спины и позвоночника
«Современная медицина открыла так много новых болезней, что махнула рукой на старые».
А.Васильев
Прострелы в спине, тяжесть между лопатками, онемение верхних и нижних конечностей могут быть симптомами различных заболеваний позвоночника. Болевой синдром часто сопровождается субфебрильной температурой (до 37,8°С), слабостью, чувством усталости и повышенной нервозностью.
Дифференцировать симптомы и правильно поставить диагноз может только врач после обследования пациента, при этом результат может быть весьма неожиданным. Ниже перечислены самые распространенные заболевания спины и позвоночника человека.
На нашем сайте вы найдёте подробную информацию о следующих болезнях:
- Болезнь Бехтерева
- Грыжа Шморля
- Дорсопатия
- Ишиас
- Кифоз
- Лордоз
- Люмбаго
- Межпозвоночная грыжа
- Межреберная невралгия
- Миозит
- Опухоль позвоночника
- Остеопороз
- Остеохондроз
- Перелом позвоночника
- Радикулит
- Рак позвоночника
- Сколиоз
- Спондилез
- Спондилоартроз
- Хондроз
Остеохондроз
Это дистрофические нарушения в суставах и соединительной ткани. Чаще всего (в 85% случаев) страдают межпозвоночные диски, поэтому остеохондроз традиционно называют болезнью позвоночника. С одинаковой частотой поражаются его шейный, грудной и поясничный отделы. Первопричиной развития патологии является нерациональная и неравномерная нагрузка на позвоночник: ношение тяжелой сумки на одном плече или в одной руке, длительное сидение в одной и той же позе, отсутствие адекватных физических нагрузок (ежедневной разминки или легкой физкультуры). Ожирение, травма, плоскостопие также провоцируют развитие остеохондроза.
Частые осложнения данного заболевания — это кифоз(искривление верхнего отдела позвоночного столба), радикулит (поражение нервных корешков спинного мозга) и межпозвоночные грыжи.
Лечение в данном случае должно быть комплексным: массажи и приемы мануальной терапии, лечебная физкультура, физиотерапия. Раньше врачи часто прибегали к оперативному вмешательству, что приводило к инвалидности пациентов. В настоящее время в основном практикуется консервативное лечение остеохондроза.
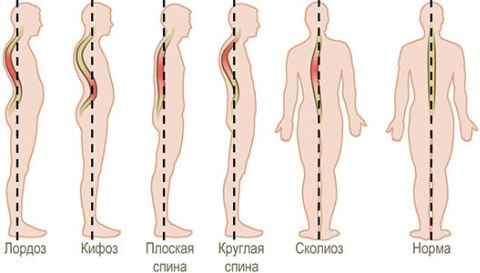
Деформация позвоночника
В зависимости от вида искривления различают такие типы деформации позвоночного столба:
- Сколиоз — боковое искривление, то есть любое отклонение позвоночного столба «в сторону» во фронтальной плоскости. Может быть как врожденным, так и приобретенным. Если в первом случае причины развития патологии не достаточно ясны, то во втором случае врачи перечисляют такие: привычное неправильное положение стоя или сидя (например, наклон в сторону тела или головы), травмы (вывихи, переломы), слишком сильные физические нагрузки. Также сколиоз может развиться как осложнение рахита, полиомиелита, туберкулеза, радикулита и некоторых других заболеваний. Лечение применяется в основном консервативное — гимнастики, физиотерапевтические процедуры, корсеты. Но в тяжелых случаях без хирургического вмешательства не обойтись;
- Кифоз — искривление верхнего отдела позвоночника. Клинически проявляется как «круглая спина», то есть сутулость или горбатость. Классифицируется как врожденный (наследственный), приобретенный или старческий. Люди приобретают кифоз в основном как результат осложнений после заболеваний, связанных с нарушением работы мышц (например: рахита, полиомиелита) или после травм. Прямой связи развития кифоза по другим причинам не установлено. Это сложное заболевание, которое с трудом поддается лечению. Консервативные методы в этом случае не оправданы, стойкий эффект на несколько лет дает только ортопедическая коррекция специальными пластинами;
- Лордоз — искривление в поясничном отделе, когда наблюдается «выпуклость вперед». Внешне характеризуется выпяченным вперед животом и оттопыренными назад ягодицами (такая поза является естественной в состоянии гормонального возбуждения самок млекопитающих). Лордоз (неправильная осанка) часто наблюдается у танцоров, годами практикующих танцевальные позиции, может быть следствием вывиха бедра или ожирения при отложении жира в области живота. Лечение в основном сводится к ношению бандажа, гимнастическим упражнениям, мануальной и физиотерапии.

Болезнь Бехтерева
Сложное системное заболевание, выражающееся в специфическом воспалительном процессе суставов позвоночника и межпозвонковых сочленений. По мере прогрессирования недуга позвоночник практически полностью теряет подвижность. Человек не может наклониться или повернуться, так как спина остается совершенно ровной, «деревянной».
Данный недуг развивается только у носителей гена HLA-В27. Однако не все его носители обязательно страдают болезнью Бехтерева. Главный пусковой фактор, который запускает аутоиммунный процесс — это кишечная или мочеполовая инфекция. Врачи также ссылаются на нервный стресс (известно, что все болезни от нервов), частые простуды, травмы опорно-двигательного аппарата, болезни, серьезно ослабляющие иммунную систему человека (например, СПИД).
Первые признаки заболевания очень характерны: пациенты жалуются на боли в спине в состоянии покоя, при этом боль отпускает во время физической активности. Постепенно болевой синдром распространяется на весь позвоночник, появляется скованность в движениях, со временем развивается сутулость.
 Терапия в данном случае специфическая, заключается в приеме стероидных гормонов, биологических модификаторов иммунного ответа организма, обезболивающих препаратов и иммунодепрессантов. Однако лечение только временно облегчает состояние больного, которое неуклонно ухудшается. В конечном итоге человек остается инвалидом.
Терапия в данном случае специфическая, заключается в приеме стероидных гормонов, биологических модификаторов иммунного ответа организма, обезболивающих препаратов и иммунодепрессантов. Однако лечение только временно облегчает состояние больного, которое неуклонно ухудшается. В конечном итоге человек остается инвалидом.
Рак позвоночника
Заболевание протекает крайне тяжело. До сих пор ученые не могут установить точной причины развития злокачественных опухолей. Среди наиболее вероятных называют травмы позвоночника (именно травма спровоцировала развитие рака позвоночника у актрисы Любови Полищук), некоторые вирусные инфекции, влияние канцерогенов и радиации, нарушения в обмене веществ и ослабление иммунной системы организма. Иногда опухоль позвоночника может быть вторичной, то есть развивается из метастаз (патогенных клеток), занесенных с током лимфы или крови из других злокачественных очагов воспаления.
Симптомы могут быть различными. Главный — нестерпимая нарастающая боль в спине, на последних стадиях справиться с которой помогают только сильные наркотические препараты. Также может появиться видимая опухоль на спине, искривление позвоночника, нарушение чувствительности спины и нижних конечностей, частичный или полный паралич, затрудненное дыхание, нарушение работы сердца и органов пищеварительного тракта, неконтролируемые мочеиспускание и акты дефекации.
После постановки диагноза назначается стандартное лечение: химиотерапия, облучение и оперативное вмешательство. Однако даже при интенсивной терапии прогноз весьма неблагоприятный. Смертность при раке позвоночника очень высокая.
Грыжа Шморля
Является разновидностью межпозвоночных грыж, но имеет принципиальное отличие по структуре: отдельные структуры межпозвоночного диска (реже он целиком) вдавливаются (проваливаются) в костную ткань позвонка. Локализуется в основном в грудном или поясничном отделе позвоночника.
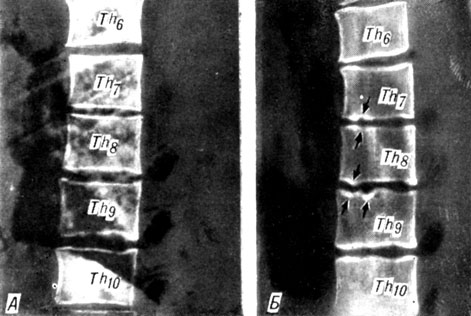
Рентгеновский снимок пациента с наличием множественных Грыж Шморля
Дефект может иметь наследственный или приобретенный характер. Причинами развития грыжи Шморля могут быть:
- Слишком быстрый рост ребенка, когда костные ткани не успевают за ростом мягких;
- Различные травмы позвоночника;
- Дегенеративные заболевания (артроз, остеопороз).
При отсутствии выраженного болевого синдрома грыжа Шморля не доставляет особых неприятностей. Однако она опасна тем, что создает предрасположенность к перелому позвоночника, поэтому больному нужна грамотная терапия и реабилитация.
Радикулит
Заболевание связано с поражением корешков спинного мозга. Различают три вида радикулита:
- Шейно-плечевой — характеризуется болью в плечах, лопатках, затылке, которая усиливается при резком повороте или наклоне головы, кашле, чихании. В осложненном варианте наблюдается онемение, жжение и покалывание рук;
- Грудной — наблюдается очень редко. Характеризуется болью в межреберных промежутках;
- Пояснично-крестцовый (часто сочетается с воспалением седалищного нерва) — больной жалуется на скованность движений, резкую одностороннюю боль в пояснице, которая распространяется на ягодичную область и наружную заднюю поверхность бедра вплоть до голени и даже стопы, появляется ощущение бегающих по ноге «мурашек», нога мерзнет, со временем истончается.
Лечение в данном случае должно быть комплексным: постельный режим, жестким матрац, согревающее тепло на пораженную область, массажи и мануальная терапия, вытяжки, блокады, обезболивающие средства, мочегонные для снятия отека. Важно стабилизировать психологическое состояние больного, что делается с помощью седативных (успокаивающих) препаратов. При радикулите хорошо помогает курсовое лечение компрессами.
Иногда врачи назначают хирургическое вмешательство, но в последнее время данный метод лечения применяется все реже в связи с частыми неблагоприятными исходами.
Остеопороз
Остеопороз — хроническое системное заболевание, развивающееся из-за уменьшения количества кальция в костной ткани. В результате кости становятся очень хрупкими, человек страдает от частых переломов при минимальном воздействии и плохого сращения костей. Данную патологию можно только условно отнести к заболеваниям позвоночника, поскольку она поражает всю костную ткань.
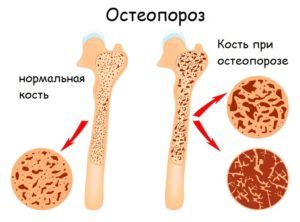
Остеопороз — последствия болезни.
Главными причинами недуга можно назвать такие:
- Старение — с возрастом организм теряет способность усваивать кальций из продуктов и начинает расходовать собственные запасы путем вымывания Са из костей;
- Эндокринологические — бесплодие, гормональные всплески любой этиологии, позднее менархе, ранний климакс;
- Иммунные — любые заболевания провоцируют дополнительный расход кальция в организме, а значит повышается риск его нехватки;
- Механические повреждения костей — научно доказано, что после сращения трубчатой кости в организме наблюдается нехватка Са в течение 10-12 лет;
- Нарушения процессов пищеварения — в этом случает кальций хуже усваивается;
- Плохое питание, низкое качество питьевой воды;
- Длительный прием гормональных препаратов, антикоагулянтов, антибиотиков.
Болезнь долгие десятилетия протекает тихо, практически бессимптомно. Позже человек начинает страдать частыми переломами, ноющими болями в спине, судорогами. Через время присоединяется нарушение пищеварения, работы сердечно-сосудистой системы, головные боли, ухудшение памяти, снижение работоспособности. Ослабевает иммунная система, появляются заметные косметологические дефекты (ломкость и сухость волос, искривление зубов).
Основное лечение заключается в восполнении дефицита кальция и других витаминов в организме. В тяжелых случаях врач назначает специальные медицинские препараты.
Межреберная невралгия
Относится к болезням спины, так как характеризуется сильной болью (острой или тупой) в области ребер. Может появляться при вздохе или без видимой причины в виде приступа. Иногда сопровождается мелкими судорогами, усиленным потоотделением (из-за сильной боли), учащенным сердцебиением. Отличительным признаком от других заболеваний позвоночника является то, что боль появляется при надавливании на определенные точки на спине.
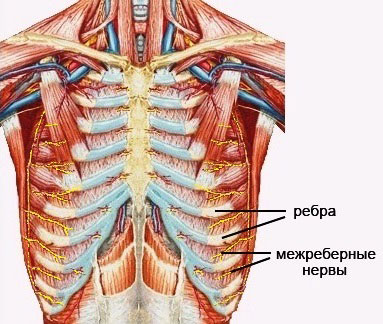
Что такое межреберная невралгия, симптомы и методы лечения.
Основная причина развития межреберной невралгии — воспаление нервных корешков из-за сдавливания (при остеохондрозе или радикулите) или переохлаждения. Второстепенными причинами доктора называют стрессы (куда без них!), чрезмерные физические нагрузки, осложнения после простуд, ОРЗ и ОРВИ, последствия травм.
Лечение в основном направлено на расслабление мышц в области воспаления, согревание, прием обезболивающих и седативных препаратов. Подробно о межрёберной невралгии читайте сдесь >>
Миозит
Данным термином обозначают все воспаления скелетной мускулатуры. Если поражена не одна группа мышц, а обширная область, тогда врачи говорят о полимиозите. Часто данное воспаление сопровождается дерматитом, артритом или нейромиозитом. Характеризуется постоянной ноющей болью в месте воспаления.
Причин, вызывающих данную патологию, может быть очень много, в том числе:
- Инфекционные заболевания (грипп, ангина и др.);
- Переохлаждение;
- Перенапряжение мышц (динамическое или статическое);
- Глистные инвазии;
- Гнойные воспаления;
- Интоксикации;
- Травмы.
Миозит может быть симптомом некоторых самостоятельных заболеваний позвоночника (например, межпозвоночная грыжа или остеохондроз).
Лечение сводится прежде всего к устранению причины заболевания и снятию болевого синдрома.
Другие заболевания спины и позвоночника
Кроме вышеперечисленных к болезням позвоночника причисляют люмбаго, спондилез, дорсопатию, ишиас, хондроз, спондилоартроз. Все они характеризуются болями в спине и позвоночнике и являются сопутствующими симптомами других патологий организма. Поэтому боли в спине не должны оставаться без внимания врача. Своевременная и верная постановка диагноза — это 50% успешного лечения.
Источник
 Проблемы с позвоночником способны доставить массу хлопот, и об этом не понаслышке знает тот, кто когда-либо с ними сталкивался.
Проблемы с позвоночником способны доставить массу хлопот, и об этом не понаслышке знает тот, кто когда-либо с ними сталкивался.
Одним из наиболее неприятных заболеваний этой категории является миозит мышц спины.
Он относится к числу патологий, при которых воспаление зарождается в мышцах скелета.
Симптомы, причины, протекание и локализованность заболевания могут различаться.
Как правило, боль локализуется в пораженных мышцах, обостряясь во время прощупывания и движения.
Что это такое
Миозитом мышц спины называют воспаление мышечных волокон, при котором в мышцах образуются твердые болезненные узелки – очаги воспаления. Часто патология принимает хронический характер и приводит к серьезнейшему осложнению – атрофии мышц.
Клиническая картина
Миозит мышц спины характеризуется появлением локальной ноющей боли в спине с нарастающей интенсивностью, которая усиливается при движении. При некоторых формах заболевания в пораженных мышцах можно обнаружить плотные тяжи и узелки – источники воспаления, которые отзываются сильной болью при пальпации. Также возможно появление припухлости и отечности мышц.
Что касается гнойного миозита, то он протекает совершенно по-другому. В этом случае воспалительный процесс сопровождается повышением температуры, ознобом, постепенным усилением боли. Мышца при этом часто уплотняется, пребывает в состоянии постоянного напряжения.

Классификация
Выделяют две основные формы заболевания:
- Острая. Возникает неожиданно. Характеризуется появлением сильных болей. Развивается на фоне резкого напряжения мышц, острых инфекций, травм. При отсутствии лечения может перейти в хроническую форму.
- Хроническая. Опасность хронического миозита заключается в том, что он протекает практически бессимптомно, поэтому человек может на протяжении долгого времени не догадываться о наличии болезни. Боли при такой форме заболевания возникают редко, усиливаясь при неблагоприятных воздействиях – переохлаждении, изменении метеоусловий, длительном нахождении в неудобной позе.
Также выделяют следующие формы миозита:
- инфекционный;
- паразитарный;
- токсический;
- миозит в сочетании с аутоиммунными патологиями;
- оссифицирующий;
- полимиозит.
Распространенность и значимость
Миозит мышц спины является достаточно распространенной патологией. Заболевание может возникнуть у человека любого пола и возраста. Чаще всего миозит развивается в районе поясничного отдела позвоночника, реже – в области грудного и шейного отделов. Лечение осуществляют травматологи и ортопеды.
Факторы риска, причины
 Воспалительный процесс может возникать по следующим причинам:
Воспалительный процесс может возникать по следующим причинам:
- переохлаждение;
- находящиеся в разгаре или недавно перенесенные острые вирусные инфекции;
- паразитарное поражение мышц;
- бактериальные инфекции;
- повреждение мышц спины (травматическое либо в результате судорог);
- аутоиммунное поражение;
- токсическое поражение;
- длительная статическая нагрузка на определенные группы мышц.
Чаще всего миозит возникает из-за длительного нахождения в неудобном положении, напряжения отдельных групп мышц. Поэтому у скрипачей, водителей и операторов ПК шансы заболеть миозитом гораздо выше, чем у представителей других профессий.
Последствия
Самыми неприятными проявлениями миозита являются болевые ощущения и мышечное напряжение. При появлении первых признаков заболевания следует минимизировать нахождение на холоде и физическую активность. В противном случае, болезнь может перетечь в затяжную форму.
Отсутствие лечения приводит к воспалению новых групп мышц и кожи, появлению интенсивной слабости в мышцах и их укорачиванию. Самым опасным последствием заболевания является атрофия мышц.
Видео: «Миозит и миалгия»
Симптомы и методы диагностики
Симптоматика заболевания зависит от причины возникновения миозита. Однако самым ярким признаком миозита являются боли в районе спины, которые резко усиливаются при физических нагрузках. Иногда при пальпации пораженных участков мышц обнаруживаются плотные тяжи либо узелки.
| К симптомам острого инфекционного (гнойного) миозита относят: | К симптомам хронического миозита относят: |
|
|
К другим признакам миозита относятся сильные головные боли, повышенная чувствительность кожи, субфебрильная температура тела. Иногда присутствует общее недомогание, сопровождающееся болью при поворотах и наклонах тела.
Диагностировать миозит непросто, т.к. наиболее яркое проявление симптомов приходится на период обострения заболевания. Вот почему врачи рекомендуют записываться на прием при обнаружении первых симптомов недуга. Откладывать лечение на потом нельзя, т.к. острый миозит может перерасти в хронический.
Для постановки диагноза и составления плана лечения назначаются следующие обследования:
- анализы на антитела;
- биохимический и общий анализы крови;
- электромиография;
- МРТ;
- биопсия мышц спины.
Лечение
Лечение миозита должно проводиться опытным врачом. Практиковать самолечение в этом случае не стоит, ведь необходимо устранить не только боль, но и причину ее появления.
Препараты
Для лечения миозита мышц спины могут применяться следующие препараты:
-
 Нестероидные противовоспалительные средства, такие как Мовалис, Ибупрофен, Кеторолак, Диклофенак. Как правило, их назначают в виде уколов. Использовать данные препараты можно не дольше недели, т.к. они могут привести к появлению лекарственных язв в ЖКТ.
Нестероидные противовоспалительные средства, такие как Мовалис, Ибупрофен, Кеторолак, Диклофенак. Как правило, их назначают в виде уколов. Использовать данные препараты можно не дольше недели, т.к. они могут привести к появлению лекарственных язв в ЖКТ. - Лекарства с ангиопротекторным и венотонирующим действием. Хороший пример таких препаратов – L-лизина эсцинат, который уменьшает боль в спине, снимает воспаление и устраняет отек мягких тканей.
- Антигельминтные средства. Назначаются пациентам с паразитарными миозитами.
- Антибиотики. Применяются в том случае, если миозит вызван бактериальной флорой.
- Иммуносупрессоры, стероидные гормоны. Назначаются людям, страдающим паразитарными миозитами.
Также для лечения мышц спины применяются мази, которые обладают обезболивающим и согревающим эффектами.
| Противовоспалительные препараты |
| Противовоспалительные гели и мази можно применять при большинстве видов миозита, начиная с первых суток. Они обладают противовоспалительным, противоотечным и обезболивающим действием. |
| Согревающие мази |
| Согревающие мази назначают, если заболевание вызвано длительными статическими нагрузками. Они применяются для разогревания мышц и снятия спазма. |
Наносить такие мази нужно очень осторожно, дабы не вызвать ожог кожи.
Хирургическое лечение
Оперативное лечение заболевания практикуется в том случае, если пациент страдает гнойным миозитом. При этом врач осуществляет вскрытие инфекционного очага, удаляет из него гнойное содержимое и накладывает дренирующую повязку. Параллельно проводится местная и парентеральная антибиотикотерапия.
Упражнения, ЛФК, массаж
Для лечения заболевания может быть назначен курс массажных процедур. Массаж, выполняемый квалифицированным специалистом, позволяет снять мышечный спазм, разогреть мышцы и улучшить кровообращение. Следует помнить о том, что массаж противопоказан пациентам с дерматомиозитом и гнойным миозитом.
Хорошо помогают при миозите ЛФК (лечебная гимнастика) и йога. Последняя включает физические упражнения, направленные на усовершенствование тела. Регулярные занятия способствуют формированию растяжки, укреплению мышц, повышению устойчивости к физическим нагрузкам.
Лечение в домашних условиях
При остром течении заболевания пациенты должны соблюдать строгий постельный режим с ограничением физической нагрузки. При сильном повышении температуры тела больному назначаются жаропонижающие препараты. Пораженный участок спины нужно держать в тепле; для этого можно использовать теплые платки, шерстяные повязки и т.д.
Также можно прибегнуть к использованию рецептов народной медицины:
- Компресс из капустных листьев. Взять два листа капусты, посыпать их содой и намылить. Приложить листы к области поражения, укутать спину шерстяным шарфом или платком. Такой компресс обладает обезболивающим действием.
- Лечение картофелем. Отварить три или четыре картофелины в мундирах, размять для лучшего контакта с пораженной областью. Через несколько слоев марли приложить полученную массу к области поражения. Компресс держат на спине до тех пор, пока картофель не остынет. Затем его убирают, а место компресса растирают водкой и укутывают шерстяным шарфом. Данную процедуру следует проводить несколько дней подряд.
- Компресс с листьями лопуха. Ошпарить кипятком листья лопуха, приложить их к больному месту и прикрыть фланелевой пеленкой.
- Растирания бодягой. Слегка растопить 1 ч.л. сливочного масла, смешать с 1/4 ч.л. бодяги. Готовую смесь втирать в пораженный участок на ночь и прикрывать фланелевой пеленкой. Делать это нужно не чаще одного раза в неделю. В противном случае, на коже может появиться раздражение.
Большинство перечисленных выше рецептов подходит для лечения заболеваний, вызванных перенапряжением, переохлаждением, а иногда – ОРВИ.
Что касается бактериальных миозитов, то греть их нельзя, чтобы избежать развития гнойного процесса. Поэтому перед использованием любых народных средств лучше советоваться с доктором, чтобы не усугубить ситуацию неправильным лечением.
Видео: «Лечение миозита»
Профилактика
Существуют несколько профилактических мер, позволяющих предотвратить развитие миозита:
- избегать переохлаждений и сквозняков, носить теплую одежду в холодное время года;
- чаще делать разминку;
- отдавать предпочтение здоровой пище, богатой витаминами;
- отказаться от курения, злоупотребления спиртными напитками;
- соблюдать правила личной гигиены;
- вести здоровый образ жизни.
 Чтобы избежать развития миозита, необходимо регулярно двигаться.
Чтобы избежать развития миозита, необходимо регулярно двигаться.
Долго сидеть или стоять в одной позе нельзя, даже при так называемой сидячей работе.
Тем, кто по долгу службы проводит много времени за рулем или компьютером, следует делать небольшие перерывы каждые 1-2 часа (вставать, делать легкую разминку, поворачивая корпус и наклоняя голову).
Не лишним будет разнообразить свой рацион питания, включив в него рыбу, молочные продукты, овощи и фрукты.
Данные продукты содержат витамины С, А, Е, калий, йод, витамины В12 и D, полиненасыщенные кислоты. Они необходимы организму для укрепления и поддержания здоровья, особенно мышечной и костной систем.
Прогноз выздоровления
При быстром диагностировании и лечении миозита прогноз является благоприятным. Важно помнить о том, что болезнь способна переходить в хроническую форму с неявными симптомами. Вот почему следует обращаться к доктору при появлении первых признаков недуга и соблюдать данные им рекомендации. Если после терапии выполнять профилактические меры, риск повторного возникновения миозита будет сведен к минимуму.
Заключение
- Миозит мышц спины является серьезным заболеванием — воспаление мышечных волокон.
- Причинами миозита являются: бактериальные и инфекционные заболевания, переохлаждение.
- Среди симптомов боли в спине, с локализацией в зависимости от пораженных мышц.
- Лечение основывается на приеме противовоспалительных препаратов и растирании согревающими мазями.
- При гнойном миозите применяют хирургическое вмешательство.
- В качестве профилактики миозита достаточно просто избегать переохлаждения.
Пройдите тест!
Как хорошо Вы запомнили важные нюансы из статьи: Что такое миозит и какие причины его развития? Как лечат миозит?
Комментарии для сайта Cackle
Источник

