Мышцы спины и плоскостопие

Дата публикации: 04.05.2019
Дата проверки статьи: 12.12.2019
Плоскостопие — это врождённая или приобретённая патология плюсневой кости и свода стопы, при которой происходит деформация нижних конечностей и возникает болевой синдром различного характера. Болезненные ощущения в спине — первые звоночки того, что есть проблема в опорно-двигательном аппарате и ногах, при этом важно знать точный диагноз, так как симптом — один из распространнёных и встречается у многих других болезней.
Причины возникновения боли
Если боль в спине возникает из-за плоскостопия, на это могут быть такие причины:
- Нарушается амортизация тела. Свод стопы меняет своё физиологическое положение, что приводит к изменениям во многих сегментах позвоночника и сдвигу позвонков.
- Снижение оси тазовой кости. Под воздействием деформации тазовая кость принимает асимметричное расположение, что может привести к хромоте.
- Нарушается осанка. Перемещение позвонков вызывает искривление позвоночника, что приводит к различным защемлениям и болезненным ощущениям.
- Повреждается опора. Здоровые ступни поддерживают позвоночник в правильном положении и смягчают нагрузку на спину при ходьбе. При плоскостопии такие функции ухудшаются, спина и суставы берут на себя нагрузку, после чего костные ткани быстро изнашиваются и появляется боль.
Также болезненность может возникнуть, если в организме формируются патологические осложнения заболевания стоп — остеохондроз, межпозвоночная грыжа, сколиоз, невралгия.
О чем говорит боль при плоскостопии?
На ранней стадии развития заболевания спина болит очень редко или вообще не болит, поэтому диагностировать первую степень обычно сложно. Если пациент жалуется на периодические или частые боли в разных сегментах позвоночника — болезнь стоп прогрессирует и требует немедленного лечения. Как правило, болевой синдром возникает выраженно после второй степени плоскостопия. Нужно как можно раньше выявить патологию, так как на третьей стадии уже может понадобиться хирургическое вмешательство. Большинство случаев 3 степени плоскостопия заканчивается инвалидностью.
Боль в спине различной локации, интенсивности и характера — это дорсалгия. Бывает нескольких типов:
- Люмбалгия. Ощущения ноющего тянущего характера, которые отличаются продолжительностью. Имеют невысокую интенсивность, при этом доставляют дискомфорт и скованность движений. Возникает из-за смены расположения нервных и мышечных волокон.
- Ишиас. Боль, возникающая при поражении седалищного нерва. Когда повреждается структура свода стопы, кости позвоночника смещаются и могут защемить корешки в области тазобедренных суставов, что становится причиной ишиаса.
- Нейропатия. Ощущения, вызванные раздражением нервов центральной и периферической нервной систем. Возникает чаще при остеохондрозе, межпозвоночной грыже, радикулопатии — смещённые позвонки пережимают нервные корешки.
- Люмбаго. Внезапные болезненные прострелы мощной силы, способные обездвижить человека. Чаще локализуются в области поясницы.
- Люмбоишиалгия. Стреляющие пронзительные боли, которые возникают в пояснице и одновременно переходят на тазобедренную область и верхнюю часть ноги.
С чем можно перепутать симптом?
Сильная боль в спине — спутник практически всех патологий опорно-двигательного аппарата. Без диагностики в клинике невозможно определить точную причину недомогания. Возможно, болит поясница не из-за плоскостопия, а других болезней и нарушений организма:
- мышечная перенагрузка;
- остеомиелит шеи, поясницы, грудного отдела;
- межпозвоночная грыжа, протрузии;
- корешковый синдром;
- спондилёзные патологии;
- артрозы и артриты;
- остеопороз;
- раковые опухоли;
- болезнь Бехтерева;
- хронические инфекции;
- радикулопатии;
- застарелые травмы;
- нарушения работы внутренних органов;
- растяжения связок и мышц;
- спинальные инфекции и воспаления.
Как снять болевые ощущения?
Если симптом вызван нарушением строения стопы, снять его можно несколькими способами:
- Принять удобное положение лёжа, отдохнуть, подышать воздухом, попить воды.
- Принять таблетку обезболивающего или противовоспалительного, которые назначил врач.
- Если боль терпимая, сделать лёгкую зарядку или массаж.
- Вызвать врача или самостоятельно поехать в клинику на приём.
Когда нужно обращаться к врачу и к какому?
Лечением нарушений работы позвоночника занимаются ортопед, ревматолог, травматолог, невролог. Чтобы вылечить недомогание, вызванное плоскостопием, необходимо обращаться к врачу-вертебрологу, подологу или неврологу.
Лечение
Лечебную программу составляет врач после диагностики:
- УЗИ суставов и внутренних органов позволяет обнаружить поражения, не связанные с патологией твёрдых тканей.
- Рентген обеспечивает видимость костей и суставов в разных проекциях для определения локации поражения.
- КТ и МРТ показывают внутреннее состояние любого органа на клеточном уровне.
Диагностика необходима для того, чтобы поставить правильный диагноз и подобрать эффективное лечение.
Медикаментозное лечение
- Обезболивающие таблетки, мази и уколы на основе парацетамола или анальгина.
- Нестероидные противовоспалительные препараты на основе диклофенака или ибупрофена.
- Миорелаксанты для расслабления напряжённых мышц и нервов.
- Хондропротекторы для регенерации повреждённых хрящей.
Хирургическое лечение
Операцию применяют редко, показаниями служат запущенная стадия плоскостопия, осложнения радикулопатии или невралгии, обездвиженность.
Консервативная терапия
К консервативным методам относят:
- лечебный и точечный массаж;
- лечебную гимнастику, йогу;
- плавание;
- кинезиотейпирование;
- электрофорез;
- магнитотерапию;
- рефлексотерапию;
- иглоукалывание;
- электростимуляцию.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Плоскостопием называется заболевание, проявляющееся как деформация формы стопы.
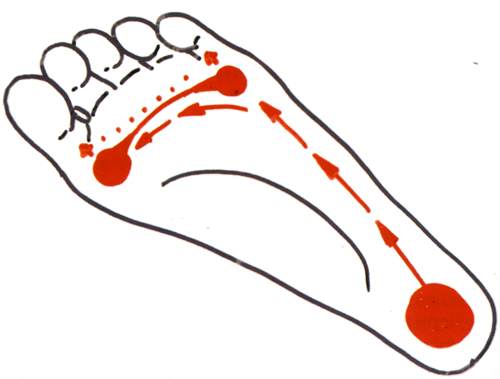
Стопа – это природный амортизатор, предохраняющий организм от тряски при ходьбе и позволяющий удерживать равновесие при движении. Стопа пружинит, поскольку касается земли; не всей поверхностью сразу, а лишь ее частью (опорными точками). В результате под стопой возникает некоторый объем пустого пространства. При повышении нагрузки (например, при совершении шага) стопа немного проседает, пользуясь этим объемом; это позволяет избежать жесткого соприкосновения с опорной поверхностью, то есть самого настоящего удара.

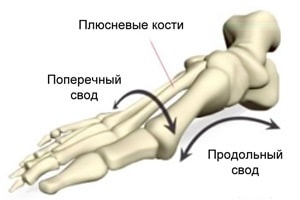
При рассмотрении формы стопы выделяют два свода – продольный и поперечный. Продольный свод – это изогнутость стопы по внутренней стороне от пятки до сустава большого пальца. Обычно он хорошо виден. Поперечный свод
менее заметен. Он представляет собой арку у основания пальцев ног (там, где кончаются плюсневые кости). Положение костей, при котором оба свода имеют выраженный характер, фиксируется связочно-мышечным аппаратом. При ослаблении мышечно-связочного аппарата нормальная форма стопы нарушается. Выраженность сводов утрачивается, стопа оседает, распластывается. Подобная патология и определяется как плоскостопие.
Каким бывает плоскостопие
Деформация стопы может привести к уплощению продольного свода, в этом случае говорят о продольном плоскостопии. Распластанность переднего отдела стопы называется поперечным плоскостопием. Если деформация затронула оба свода стопы, диагностируется комбинированное плоскостопие.
Плоскостопие может быть врожденным. В этом случае неправильное развитие стопы происходит из-за внутриутробных пороков. Это – достаточно редкое явление. Гораздо чаще имеет место приобретённое плоскостопие, которое может развиться в любом возрасте.
Причины плоскостопия
Приобретенное плоскостопие классифицируется в зависимости от причины, вызвавшей деформацию стопы. Различают:
- травматическое плоскостопие. Развивается как следствие травмы – перелома костей стопы, голеностопного сустава, повреждения соединительных тканей свода стопы;
- паралитическое плоскостопие. Возникает в результате паралича мышц стопы (например, как осложнение перенесенного полиомиелита);
- рахитическое плоскостопие. При рахите у детей в период интенсивного роста нарушается минерализация костей: они становятся податливыми и мягкими. Это касается и костей стопы, которые деформируются под тяжестью тела ребенка;
- статическое плоскостопие. Возникает в тех случаях, когда мышечно-связочный аппарат стопы не справляется с выпавшей на него нагрузкой. Это наиболее распространённый вид плоскостопия (более 82% всех случаев).
Статическое плоскостопие не обусловлено каким-либо заболеванием. Оно может развиться как у ребенка, так и у взрослого. Основные факторы, способствующие его возникновению, следующие:
- врожденная слабость связок;
- избыточный вес;
- слабость мышц и связок стопы, развившаяся в результате низкой физической активности (малоподвижного, прежде всего сидячего образа жизни);
- неправильно выбранная обувь. Женская обувь на высокой платформе или высоком каблуке практически гарантированно приводит к плоскостопию;
- повышенные нагрузки на стопу, вызванные обстоятельствами жизни (беременность, профессиональная деятельность, связанная с постоянным пребыванием на ногах и т.п.).
Последствия плоскостопия
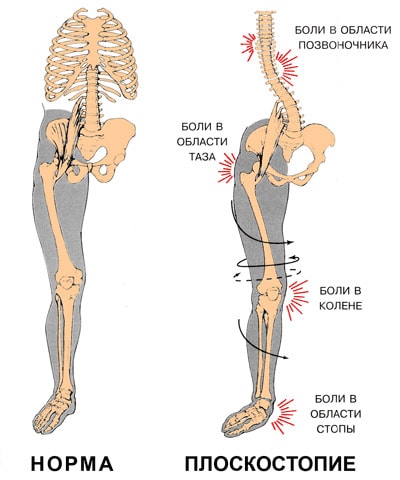 Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
- изменение походки и осанки. Походка становится тяжелой, «косолапой»;
- заболевания стопы и боли в стопе;
- заболевания коленных суставах (деформирующий артроз, воспаление менисков, разболтанность коленного сустава) и боли в коленях;
- заболевания тазобедренного сустава (коксартроз);
- заболевания позвоночника (остеохондроз, сколиоз, грыжи межпозвоночных дисков, радикулит) и боли в спине;
- головные боли.
Симптомы плоскостопия
Симптомы плоскостопия зависят от его вида и стадии развития заболевания.
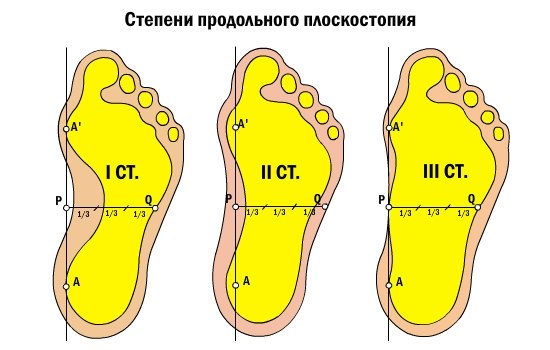
В развитии продольного плоскостопия выделяют следующие стадии: предболезнь, перемежающееся плоскостопие, плоскостопие I-й, II-й и III-й степени тяжести.
Первые признаки плоскостопия
О том, что у вас плоскостопие могут свидетельствовать следующие признаки:
- ваша обувь обычно стаптывается и изнашивается с внутренней стороны;
- при ходьбе ноги быстро устают;
- при работе «на ногах» ноги устают и к концу дня отекают. Обычно отечность наблюдается в районе лодыжек. Могут быть судороги;
- вы обнаруживаете, что вам нужна обувь на размер больше, словно нога выросла. Или прежняя обувь становится слишком узкой.
Стадия предболезни
Стадия предболезни характеризуется возникновением усталости ног и болью в стопе после длительных статических нагрузок, то есть если приходится долго стоять или много ходить. Возникающий дискомфорт или боли в стопах свидетельствуют о несостоятельности связочного аппарата. При этом форма стопы еще не нарушена.
Перемежающееся плоскостопие
На стадии перемежающегося плоскостопия стопа теряет свою форму при нагрузках, но после отдыха форма стопы восстанавливается.
Плоскостопие I-й степени
Плоскостопие I-й степени – это слабовыраженное плоскостопие. Деформация стопы незначительная. Продольный свод сохраняется и имеет высоту не менее 25 мм. При надавливании на стопу могут возникать болезненные ощущения. Немного меняется походка. При ходьбе быстро возникает усталость. К вечеру стопа может отекать.
Плоскостопие II-й степени
При плоскостопии II-й степени продольный свод стопы – не выше 17 мм. Отмечаются постоянные и довольно сильные боли в стопах, боль может подниматься до коленного сустава. Больной испытывает затруднения при ходьбе.
Плоскостопие III-й степени
Плоскостопие III-й степени характеризуется значительной деформацией стопы. Продольный свод практически отсутствует. Сильные боли затрудняют даже непродолжительную ходьбу. Отечность стоп и голеней сохраняется практически постоянно. Может болеть поясница, появляются сильные головные боли.
Поперечное плоскостопие
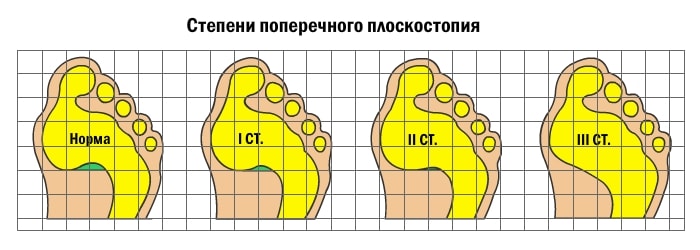
Развитие поперечного плоскостопия приводит к тому, что пальцы приобретают молоткообразную форму. В результате проседания поперечного свода плюсневые кости смещаются; большой палец отклоняется к наружной стороне стопы, при этом начинает выпирать головка первой плюсневой кости. Визуально это выглядит так, что в основании большого пальца растет косточка. Чем выше степень поперечного плоскостопия, тем больше отклонение большого пальца. В районе выпирающей косточки может наблюдаться боль, отечность и покраснение. Это свидетельствует о воспалении сустава.
Методы диагностики плоскостопия
Диагностика плоскостопия проводится врачом травматологом-ортопедом. Степень плоскостопия определяется с помощью инструментальных методов исследования.
Плантография
Плантография – это определение плоскостопия по отпечатку подошвенном поверхности стопы, полученном на специальном оборудовании (плантографе).
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения плоскостопия
Полное излечение плоскостопия возможно только в детстве, поскольку у детей костный и мышечно-связочный аппараты находятся ещё в процессе формирования, и, устранив патологию, можно добиться последующего закрепления правильной формы стопы. Во взрослом возрасте речь идет лишь о некотором улучшении ситуации и остановке процесса дальнейшей деформации стопы.
Лечение плоскостопия у взрослых направлено, прежде всего, на снятие болевого синдрома и укрепление мышц и связок стопы.
Большое значение имеет ношение ортопедических стелек, позволяющих правильно распределять нагрузку по поверхности стопы. Ортопедические стельки-супинаторы возвращают стопе нормальное положение, выполняя при этом функцию амортизатора.
Обувь должна быть удобной, обязательно не тесной, с широким носком и на невысоком каблуке.
Травматологи-ортопеды «Семейного доктора» произведут диагностику заболевания (выявят степень плоскостопия) и назначат индивидуальный курс лечения. Чем раньше Вы обратитесь к врачу, тем меньшей деформации подвергнется Ваша стопа. При плоскостопии I-й степени еще возможна коррекция, дальше – только торможение деформации.
Медикаментозная терапия
Целью медикаментозной терапии при плоскостопии является снятие боли.
Лечебная физкультура
Ведущую роль в курсе лечения играет лечебная гимнастика, которой необходимо заниматься ежедневно. Комплекс лечебных упражнений подбирается лечащим врачом в зависимости от формы и положения стопы, возраста пациента и других индивидуальных особенностей. Такие специальные упражнения необходимо сочетать с обычными упражнениями для укрепления мышц голеней и стоп.
Подробнее о методе лечения
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Фото и видео галерея
Оцените, насколько был полезен материал
Определение и статистика
Под термином «боль в спине» понимают болевой синдром различной интенсивности и характера, мышечное напряжение и/или скованность в области спины с иррадиацией или без иррадиации в нижние конечности и область таза.
Согласно международной классификации болезней (МКБ-10), данное состояние кодируется как М54.5.
Боль длительностью менее 6 недель считается острой, от 6 до 12 недель — подострой и более 12 недель — хронической.
Кроме того, выделяют рецидивирующую боль — приступы чередуются с безболевыми периодами длительностью от нескольких недель до одного года.
В течение жизни боль в спине испытывают около 85% населения, и около 9% из этих людей даже теряют трудоспособность временно, а иногда и постоянно.
Более чем у 75% населения боли в спине имеют рецидивирующий характер. Это значит, что у трех из четырех пациентов даже после лечения и полного исчезновения болевого синдрома, он снова возникнет, в среднем через 7-8 недель, а у 10-20% людей острая симптоматика перерастает в хроническую.
Связана такая широкая распространенность и высокий процент рецидивов с тем, что причины боли в спине очень разнообразны, и только высококвалифицированный специалист может точно диагностировать и устранить конкретную причину, а не только оказать временную помощь.
Причины болей в спине
Считается, что наиболее частой̆ причиной̆ острой̆ боли в спине являются скелетно-мышечные изменения, связанные с растяжением, микротравматизацией и/или избыточной перегрузкой мышц, связок или суставов позвоночника.
Это происходит вследствие нарушения осанки, слабости/нетренированности мышц спины, длительном пребывании в одном положении (как сидя, так и стоя), а также вследствие различных дисбалансов в организме, приводящих к изменению формы позвоночкника — отклонению влево или вправо, усилению или уплощению его физиологических изгибов.
Реже боль в спине может быть проявлением системных заболеваний после травмы или оперативного вмешательства в области позвоночника.
В результате, возникают следующие структурные нарушения позвоночника:
Протрузии — состояние, при котором в одном или нескольких сегментах позвоночника межпозвонковый диск выбухает в позвоночный канал без разрыва волокнистого кольца.
Грыжи — состояние, при котором происходит разрыв волокнистого кольца, и межпозвоночный диск выходит за его пределы со сдавлением нервных стволов или без него.
Повреждение связок способствует формированию протрузий и грыж за счет гипермобильности позвоночника.
Остеохондроз — воспалительные изменения в костно-связочном аппарате позвоночника, вызванные его перегрузкой или нарушением кровоснабжения.
Деформации позвоночного столба вплоть до сколиоза.
Изменение формы отдельных позвонков и их целостности, вплоть до переломов.
С другой стороны, сопровождаться болями в спине могут и внепозвоночные состояния, к которым относят:
Миофасциальный болевой синдром — боль возникает непосредственно в мышцах или связках в области позвоночника или спины без повреждения нервных стволов.
Психогенные боли, как проявление скрытой или явной депрессии, нервного перенапряжения или других психологических состояний.
Отраженные боли в спине при болезнях внутренних органов (сердца, легких, желудочно-кишечного тракта, мочеполовых органов).
Системные воспалительные или инфекционные заболевания с вовлечением костно-мышечной или нервной систем.
В случае однократного приступа боли в спине оправдан термин «неспецифическая боль в спине».
Однако если она носит рецидивирующий характер, персистирующая или хроническая, всегда требуется детальная диагностика для установления причин и их устранения.
Диагностика болей в спине
Диагностика болей в спине является поэтапным процессом, при котором изначально врач должен оценить объективное состояние пациента при помощи опроса и осмотра. Для этого он выясняет следующее:
Характер боли (тянущая, простреливающая, острая и т.д.).
Длительность симптомов.
Зависимость симптомов от внешних факторов (физическая активность, положение тела, время дня, прием пищи и др.).
Наличие смежных симптомов со стороны других органов и систем (кашель, учащенное мочеиспускание, расстройство кишечника и др.).
Наличие предшествующей травмы спины или другой области тела.
Прием медицинских препаратов.
Эмоциональный и психический статус (скрытая депрессия, эмоциональное переутомление и др.).
Поражение других органов и систем, предшествующие заболевания.
На втором этапе назначается комплекс дополнительных диагностических методов, который включает в себя КТ или МРТ, лабораторные исследования (анализ крови), а также использование других инструментальных методов (УЗИ органов брюшной полости).
Плоскостопие — усугубляющий фактор болей в спине
Плоскостопие — это уплощение свода одной или обеих стоп, которое часто проявляется как боли в стопах или голенях после длительной ходьбы и может сопровождаться нарушением механики движений в суставах нижних конечностей, таза и позвоночника.
Данной проблемой в разной степени выраженности страдает до 90% населения.
Плоскостопие возникает чаще всего в детском или юношеском возрасте, часто вследствие ношения неправильно подобранной обуви по форме или по размеру, либо вторично, из-за других нарушений, имеющихся в теле, зачастую — с рождения.
Без соответствующей квалифицированной помощи, с возрастом плоскостопие может неуклонно прогрессировать.
Плоскостопие и позвоночник тесно связаны между собой. В течение дня среднестатистический человек совершает около 10000 шагов и более. Для осуществления одного шага задействуются практически все мышцы и связки тела, в большей или меньшей степени (динамические мышцы, мышцы-стабилизаторы, связки).
Давайте разбираться, как плоскостопие влияет на позвоночник. Механизм заключается в нарушении биомеханики движений (преимущественно при ходьбе). В результате, мышечно-связочная система коленных суставов, таза и позвоночника вынуждена компенсировать (амортизировать) неправильный шаг.
Как следствие, при плоскостопии возникает переутомление мышц и связок данного анатомического региона, что провоцирует в них развитие болевого синдрома.
Даже если боли в спине вызваны внешним фактором, например, травмой или сдавлением нервного корешка выступающей грыжей позвоночника, плоскостопие может усугубить данное состояние и будет препятствовать полному избавлению от симптомов за счет неправильного шага.
Кроме того, стоит отметить, что длительное время не леченное плоскостопие может способствовать формированию остеохондроза позвоночника, который также может быть причиной боли в спине.
Симптомы
Симптомы плоскостопия очень разнообразны и могут быть представлены следующими состояниями:
Возникает болевой синдром или чувство усталости в области стопы на фоне обычной физической нагрузки, ходьбы. Кроме того, боли при плоскостопии могут возникать в коленных, тазобедренных суставах и в спине.
Подошва обуви стоптана с задне-внутренней стороны или, наоборот, с наружной (в норме, стаптывается задне-наружная сторона пяточной части подошвы).
Судороги, боли в икроножных мышцах.
Во время ходьбы визуально заметно асимметричное движение ног, или, например, носки могут быть направлены внутрь. Походка приобретает отчетливое боковое покачивание в стороны уплощенной стопы, колени смещаются внутрь при ходьбе.
Для более детальной диагностики плоскостопия и боли в стопе, достаточно провести исследование визуально или на специальном аппарате, который анализирует в цифровом формате распределение давления по стопе.
Основываясь на результатах проведенной диагностики, можно подобрать заготовки и изготовить индивидуальные стельки, которые будут полностью повторять рельеф стопы и распределять нагрузку максимально равномерно.
Дополнительно может применяться остеопатическое или кинезиологическое тестирование мышц и связок. Врач-остеопат делает это при помощи специфических функциональных тестов во время приема.
Выполняется это для того, чтобы не просто выявить плоскостопие, но и выявить его первопричину, которая может оказаться в любой зоне тела, даже в голове, а также оценить его роль в развитии болевого синдрома.
Лечение плоскостопия
Золотым стандартом лечения плоскостопия и болей в спине, вызванных плоскостопием, является применение корректирующих или профилактических стелек.
Наиболее эффективны индивидуальные ортопедические стельки, которые программируются на основании данных плантометрии. Их можно заказать и изготовить в течение 10 минут в нашей клинике по предварительной записи.
В результате применения индивидуальных стелек и простых упражнений, боли в стопах и в спине могут уйти частично, или даже полностью, уже в течение нескольких недель или месяцев.
Данный эффект обусловлен нормализацией шага с перераспределением нагрузки с маленьких стабилизирующих мышц и связок позвоночника на крупные мышцы ног и таза.
Дополнительно врачом или инструктором по гимнастике могут быть подобраны упражнения, укрепляющие мышцы и связки стопы.
Несмотря на то, что стельки достаточно долговечны, для лечения плоскостопия рекомендуется менять их каждые 3-6 месяцев, поскольку стопа постепенно будет менять свою конфигурацию.
Ортопедические стельки для профилактики плоскостопия можно носить дольше — в течение года и более.
Поэтапная программа избавления от болей в спине
Для того, чтобы пройти полную диагностику и подобрать комплекс лечения болей в спине, прежде всего, необходимо получить консультацию квалифицированного врача-остеопата.
Далее может потребоваться дополнительная диагностика, которая описана выше, с целью выявления всех компонентов, провоцирующих болевой синдром.
После консультации и диагностики для пациента разрабатывается индивидуальный комплексный алгоритм лечения болей в спине и других заболеваний, при их наличии.
Программа лечения может включать в себя следующие методы:
Подбор лечебных или профилактических стелек.
Сеансы остеопатической коррекции мышц, связок и суставов.
Массаж.
Медикаментозное лечение непосредственно болей в спине и/или смежных заболеваний.
Лечебная гимнастика.
Тейпирование.
Семейная клиника остеопатии доктора Симкина специализируется на различных заболеваниях костно-мышечной системы, которые могут проявляться нарушением объема движений или болезненностью в суставах.
Боли в спине и плоскостопие — это популярные проблемы, с которыми к нам обращаются пациенты.
Наши специалисты ежедневно занимаются лечением и реабилитацией пациентов с подобными проблемами. В работе мы используем современные международные стандарты и протоколы.
Обратившись к нам, пациент может быть уверен, что получит профессиональную помощь в полном объеме.
